- Varicelle chez les Personnes Vaccinées (Varicelle Révolutionnaire)
- Transmission
- Complications
- Personnes à haut risque de Varicelle sévère
- Prise en charge des personnes à risque élevé de Varicelle sévère
- Évaluation de l’immunité à la varicelle
- Prévention de la Varicelle dans les établissements de santé
- Transmission nosocomiale du VZV
- Prise en charge des patients atteints de varicelle
- Impact du Programme de vaccination contre la varicelle
Varicelle chez les Personnes Vaccinées (Varicelle Révolutionnaire)
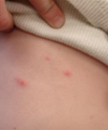
Percée de la varicelle sur l’abdomen d’un enfant vacciné.
La varicelle révolutionnaire est une infection par le virus varicelle-zona de type sauvage (VZV) survenant chez une personne vaccinée plus de 42 jours après la vaccination contre la varicelle. La varicelle percée est généralement légère. Les patients sont généralement afébriles ou ont une faible fièvre et développent moins de 50 lésions cutanées. Ils ont généralement une maladie plus courte que les personnes non vaccinées qui contractent la varicelle. L’éruption est plus susceptible d’être principalement maculopapulaire plutôt que vésiculaire. Cependant, 25% à 30% des personnes vaccinées avec une dose unique qui contractent une varicelle révolutionnaire présenteront des caractéristiques cliniques similaires à celles des personnes non vaccinées atteintes de varicelle.
Étant donné que les caractéristiques cliniques de la varicelle révolutionnaire sont souvent bénignes, il peut être difficile de poser un diagnostic sur la seule présentation clinique. Les tests de laboratoire sont de plus en plus importants pour confirmer la varicelle et gérer de manière appropriée les patients et leurs contacts. La varicelle percée survient moins fréquemment chez ceux qui ont reçu deux doses de vaccin que chez ceux qui n’ont reçu qu’une seule dose; la maladie peut être encore plus bénigne chez les receveurs de deux doses de vaccin, bien que les informations à ce sujet soient limitées.
Transmission
La varicelle est très contagieuse. Le virus peut se propager d’une personne à l’autre par contact direct, inhalation d’aérosols provenant du liquide vésiculaire des lésions cutanées de varicelle aiguë ou de zona, et éventuellement par des sécrétions respiratoires infectées qui peuvent également être aérosolisées. Une personne atteinte de varicelle est contagieuse à partir de 1 à 2 jours avant l’apparition de l’éruption jusqu’à ce que toutes les lésions de la varicelle aient une croûte. Les personnes vaccinées peuvent développer des lésions qui ne croissent pas. Ces personnes sont considérées comme contagieuses jusqu’à ce qu’aucune nouvelle lésion n’apparaisse pendant 24 heures.
Il faut de 10 à 21 jours après l’exposition au virus pour qu’une personne développe une varicelle. Selon des études sur la transmission entre les membres du ménage, environ 90% des contacts proches sensibles contracteront la varicelle après une exposition à une personne atteinte de maladie. Bien que les données disponibles soient limitées pour évaluer le risque de transmission du VZV par le zona, une étude menée auprès des ménages a révélé que le risque de transmission du VZV par le zona était d’environ 20% du risque de transmission de la varicelle.
Les personnes atteintes de varicelle révolutionnaire sont également contagieuses. Une étude sur la transmission de la varicelle dans les ménages a révélé que les personnes atteintes d’une varicelle percée légère (< 50 lésions) qui ont été vaccinées avec une dose de vaccin contre la varicelle étaient un tiers aussi contagieuses que les personnes non vaccinées atteintes de la varicelle. Cependant, les personnes atteintes de varicelle percée avec 50 lésions ou plus étaient tout aussi contagieuses que les personnes non vaccinées atteintes de la maladie.
La varicelle est moins contagieuse que la rougeole, mais plus contagieuse que les oreillons et la rubéole.
Complications
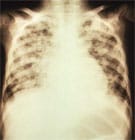
Radiographie de la pneumonie causée par la varicelle.
Les complications les plus courantes de la varicelle sont:
- Chez l’enfant: Infections bactériennes de la peau et des tissus mous
- Chez l’adulte: Pneumonie
Les complications graves causées par la varicelle comprennent l’ataxie cérébelleuse, l’encéphalite, la pneumonie virale et les conditions hémorragiques. D’autres complications graves sont dues à des infections bactériennes et comprennent:
- Septicémie
- Syndrome de choc toxique
- Fasciite nécrosante
- Ostéomyélite
- Pneumonie bactérienne
- Arthrite septique
Personnes à haut risque de Varicelle sévère
Les personnes à risque de varicelle sévère comprennent:
- Personnes immunodéprimées sans preuve d’immunité à la varicelle, telles que:
- Personnes atteintes de leucémie ou de lymphome
- Personnes prenant des médicaments qui suppriment le système immunitaire, tels que des stéroïdes systémiques à forte dose ou des agents chimiothérapeutiques
- Personnes présentant des déficiences immunitaires cellulaires ou d’autres problèmes du système immunitaire
- Nouveau-nés dont la mère a une varicelle de 5 jours avant à 2 jours après l’accouchement
- Bébés prématurés exposés à la varicelle ou au zona, en particulier:
- Prématurés hospitalisés nés à ≥28 semaines de gestation dont les mères n’ont pas de preuve d’immunité
- Prématurés hospitalisés nés à < 28 semaines de gestation ou qui pèsent ≤1 000 grammes à la naissance, quel que soit le statut d’immunité contre la varicelle de leur mère
- Femmes enceintes sans preuve d’immunité à la varicelle
Personnes immunodéprimées
Les personnes immunodéprimées qui contractent la varicelle risquent de développer une dissémination viscérale (infection VZV des organes internes) entraînant une pneumonie, une hépatite, encéphalite et coagulopathie intravasculaire disséminée. Ils peuvent avoir une éruption de varicelle atypique avec plus de lésions, et ils peuvent être malades plus longtemps que les personnes immunocompétentes qui contractent la varicelle. De nouvelles lésions peuvent continuer à se développer pendant plus de 7 jours, peuvent apparaître sur les paumes et les plantes et peuvent être hémorragiques.
Personnes atteintes du VIH ou du SIDA
Les enfants infectés par le VIH ont tendance à présenter des éruptions cutanées atypiques avec de nouvelles cultures de lésions pendant des semaines ou des mois. Les lésions peuvent être initialement vésiculaires maculopapulaires typiques, mais peuvent ensuite se développer en ulcères non cicatrisants qui deviennent nécrotiques, en croûte et hyperkératotiques. Ceci est plus susceptible de se produire chez les enfants infectés par le VIH avec un faible nombre de CD4.
Certaines études ont montré que la dissémination du VZV aux organes viscéraux est moins fréquente chez les enfants séropositifs que chez les autres personnes immunodéprimées infectées par le VZV. Le taux de complications peut également être plus faible chez les enfants infectés par le VIH sous traitement antirétroviral ou chez les personnes infectées par le VIH avec un taux de CD4 plus élevé au moment de l’infection à la varicelle. La rétinite peut survenir chez les enfants et les adolescents infectés par le VIH.
La plupart des adultes, y compris ceux qui sont séropositifs pour le VIH, ont déjà eu la varicelle et sont séropositifs au VZV. En conséquence, la varicelle est relativement rare chez les adultes infectés par le VIH.
Pour plus d’informations sur la vaccination des personnes immunodéprimées, y compris certains groupes infectés par le VIH, voir Considérations spéciales.
Femmes enceintes
Les femmes enceintes atteintes de varicelle courent un risque de complications graves, principalement une pneumonie, et dans certains cas, peuvent mourir des suites de la varicelle. Certaines études ont suggéré que la fréquence et la gravité de la pneumonie VZV sont plus élevées lorsque la varicelle est acquise au cours du troisième trimestre, bien que d’autres études n’aient pas étayé cette observation.
Si une femme enceinte contracte la varicelle au premier ou au début du deuxième trimestre, son bébé a un faible risque (0,4 à 2,0%) de naître avec le syndrome de la varicelle congénitale. Le bébé peut avoir des cicatrices sur la peau, des anomalies des membres, du cerveau et des yeux et un faible poids à la naissance.
Si une femme développe une éruption de varicelle de 5 jours avant à 2 jours après l’accouchement, le nouveau-né sera à risque de varicelle néonatale. Historiquement, le taux de mortalité pour la varicelle néonatale était d’environ 30%, mais la disponibilité d’immunoglobulines VZV et de soins de soutien intensifs ont réduit la mortalité à environ 7%.
Le vaccin est contre-indiqué chez la femme enceinte. Voir les Directives pour la vaccination des femmes enceintes: Varicelle.
Haut de la page
Prise en charge des personnes à risque élevé de Varicelle sévère
Immunoglobuline Varicelle-zona
Pour les personnes exposées à la varicelle ou au zona qui ne peuvent pas recevoir le vaccin contre la varicelle, l’immunoglobuline varicelle-zona peut empêcher le développement de la varicelle ou atténuer la gravité de la maladie. L’immunoglobuline varicelle-zona est recommandée pour les personnes qui ne peuvent pas recevoir le vaccin et 1) qui n’ont pas de preuves d’immunité à la varicelle, 2) dont l’exposition est susceptible d’entraîner une infection et 3) présentent un risque élevé de varicelle sévère.
Le produit immunoglobuline varicelle-zona homologué aux États-Unis est VariZIG™. VariZIG doit être administré dès que possible après l’exposition au VZV; il peut être administré dans les 10 jours suivant l’exposition. Pour plus d’informations sur les recommandations d’utilisation de VariZIG, voir l’article du Rapport hebdomadaire sur la Morbidité et la mortalité sur les Recommandations actualisées d’utilisation de VariZIG — États-Unis, 2013. Actuellement, VariZIG est disponible dans le commerce auprès d’un vaste réseau de distributeurs spécialisés aux États-Unis (liste disponible sur www.varizig.icône externe).
Traitement à l’acyclovir
L’American Academy of Pediatrics (AAP) recommande que certains groupes à risque accru de varicelle modérée à sévère soient pris en compte pour un traitement oral à l’acyclovir ou au valacyclovir. Ces groupes à haut risque comprennent:
- Personnes en bonne santé âgées de plus de 12 ans
- Personnes atteintes de troubles cutanés ou pulmonaires chroniques
- Personnes recevant un traitement salicylate à long terme
- Personnes recevant des corticostéroïdes courts, intermittents ou aérosolisés
Certains fournisseurs de soins de santé peuvent choisir d’utiliser de l’acyclovir par voie orale ou du valacyclovir pour les cas secondaires au sein d’un ménage. Pour un bénéfice maximal, un traitement par voie orale à l’acyclovir ou au valacyclovir doit être administré dans les 24 premières heures suivant le début de l’éruption de la varicelle.
Un traitement par voie orale à l’acyclovir ou au valacyclovir n’est pas recommandé par l’AAP pour une utilisation chez des enfants par ailleurs en bonne santé présentant une varicelle typique sans complications. L’acyclovir est un médicament de catégorie B basé sur la classification des risques liés aux médicaments de la Food and Drug Administration des États-Unis pendant la grossesse. Certains experts recommandent l’acyclovir ou le valacyclovir par voie orale pour les femmes enceintes atteintes de varicelle, en particulier pendant les deuxième et troisième trimestres. L’acyclovir intraveineux est recommandé chez la patiente enceinte présentant des complications graves de la varicelle à médiation virale, telles que la pneumonie.
Un traitement par voie intraveineuse à l’acyclovir est recommandé en cas de maladie grave (par exemple, VZV disséminé tel que pneumonie, encéphalite, thrombocytopénie, hépatite sévère) et pour la varicelle chez les patients immunodéprimés (y compris les patients traités par corticothérapie à forte dose pendant > 14 jours).
Le famciclovir est disponible pour le traitement des infections à VZV chez l’adulte, mais son efficacité et sa sécurité n’ont pas été établies pour les enfants. En cas d’infections causées par des souches VZV résistantes à l’acyclovir, qui surviennent généralement chez des personnes immunodéprimées, Foscarnet doit être utilisé pour traiter l’infection VZV, mais une consultation avec un spécialiste des maladies infectieuses est recommandée.
Évaluation de l’immunité à la varicelle
Deux doses de vaccin contre la varicelle sont recommandées pour tous les enfants, adolescents et adultes sans preuve d’immunité à la varicelle. Ceux qui ont déjà reçu une dose de vaccin contre la varicelle devraient recevoir leur deuxième dose pour une meilleure protection contre la maladie.
La preuve d’immunité à la varicelle comprend l’un des éléments suivants:
- Documentation sur la vaccination contre la varicelle adaptée à l’âge
- Enfants d’âge préscolaire (c.-à-d. âgés de 12 mois à 3 ans): 1 dose
- Enfants d’âge scolaire, adolescents et adultes: 2 doses
- Preuve d’immunité en laboratoire ou confirmation de maladie en laboratoire *
- Naissance aux États-Unis avant 1980 (ne doit pas être considérée comme une preuve d’immunité pour le personnel de santé, les femmes enceintes et les personnes immunodéprimées)
- Diagnostic ou vérification d’antécédents de varicelle ou de zona par un fournisseur de soins de santé
* Les essais commerciaux peuvent être utilisés pour évaluer l’immunité induite par la maladie, mais ils ne sont pas sensibles à la détection de l’immunité induite par le vaccin (c.-à-d. qu’ils pourraient donner des résultats faussement négatifs).
Pour vérifier les antécédents de varicelle, les fournisseurs de soins de santé doivent se renseigner sur ::
- Un lien épidémiologique avec un autre cas typique de varicelle ou avec un cas confirmé en laboratoire, ou
- Preuve de confirmation en laboratoire, si le test a été effectué au moment de la maladie aiguë
Les personnes qui n’ont ni lien épidémiologique ni confirmation en laboratoire de la varicelle ne doivent pas être considérées comme ayant des antécédents valides de maladie. Pour ces personnes, une deuxième dose de vaccin est recommandée si elles n’ont déjà reçu qu’une seule dose. Si un professionnel de la santé vérifie le diagnostic en fonction des critères ci-dessus, la vaccination n’est pas nécessaire.
Le dépistage systématique de l’immunité contre la varicelle après deux doses de vaccin n’est pas recommandé. Les dosages commerciaux disponibles ne sont pas suffisamment sensibles pour détecter les anticorps après la vaccination dans tous les cas. La réception documentée de deux doses de vaccin contre la varicelle remplace les résultats des tests sérologiques ultérieurs.
Prévention de la Varicelle dans les établissements de santé
Transmission nosocomiale du VZV
La transmission nosocomiale du VZV est bien connue et peut mettre la vie en danger pour certains groupes de patients. Les rapports de transmission nosocomiale sont rares aux États-Unis depuis l’introduction du vaccin contre la varicelle.
Les patients, les fournisseurs de soins de santé et les visiteurs atteints de varicelle ou d’herpès zoster peuvent transmettre le VZV aux patients sensibles et aux fournisseurs de soins de santé dans les hôpitaux, les établissements de soins de longue durée et d’autres établissements de soins de santé. Dans les établissements de santé, les transmissions ont été attribuées à des retards dans le diagnostic ou la déclaration de la varicelle et du zona et à des échecs de mise en œuvre rapide des mesures de contrôle.
Bien que tous les patients sensibles dans les établissements de santé soient à risque de varicelle sévère et de complications, certains patients sans preuve d’immunité sont à risque accru:
- Prématurés nés de mères sensibles
- Nourrissons nés à moins de 28 semaines de gestation ou pesant ≤1000 grammes, quel que soit le statut immunitaire maternel
- Personnes immunodéprimées, y compris celles qui suivent un traitement immunosuppresseur, ont une maladie maligne ou sont immunodéficientes
- Femmes enceintes
Prise en charge des patients atteints de varicelle
Les fournisseurs de soins de santé doivent suivre les précautions standard, les précautions en suspension dans l’air (chambres à flux d’air négatif) et les précautions de contact jusqu’à ce que les lésions soient sèches et en croûte. Si des chambres à flux d’air négatif ne sont pas disponibles, les patients atteints de varicelle doivent être isolés dans des pièces fermées sans contact avec des personnes sans preuve d’immunité. Les patients atteints de varicelle doivent être pris en charge par du personnel présentant des preuves d’immunité.
Pour plus d’informations, voir:
- Prévention de la transmission du Virus Varicelle-Zona (VZV) par le Zona dans les établissements de santé
- Prise en charge des patients atteints de Zona
- Gestion du Personnel de santé
- Références et ressources
Impact du Programme de vaccination contre la varicelle
La varicelle était très courante aux États-Unis. Au début des années 1990, en moyenne 4 millions de personnes ont contracté la varicelle, 10 500 à 13 000 ont été hospitalisées et 100 à 150 sont décédées chaque année.
Le vaccin contre la varicelle est devenu disponible aux États-Unis en 1995. Chaque année, plus de 3,5 millions de cas de varicelle, 9 000 hospitalisations et 100 décès sont évités par la vaccination contre la varicelle aux États-Unis.
Faits saillants de Nos données
- Depuis l’introduction du programme de vaccination contre la varicelle aux États-Unis, la morbidité (cas et hospitalisations) et la mortalité (décès) liées à la varicelle ont diminué de plus de 90 %.
- L’incidence de la varicelle a diminué de 98% entre 1990 et 2016 dans quatre États qui ont systématiquement communiqué des données aux CDC. Selon les données nationales de surveillance passive publiées en 2016, l’incidence de la varicelle a diminué de 85 % entre 2005-2006 (avant la recommandation de 2 doses) et 2013-2014, les baisses les plus importantes ayant été signalées chez les enfants âgés de 5 à 9 ans (89,3 %) et de 10 à 14 ans (84,8 %).Les éclosions de varicelle ont diminué en taille (c.-à-d. en nombre de cas) et en durée.
- Les hospitalisations pour varicelle ont diminué de 93 % en 2012 par rapport à la période pré-vaccinale; pendant la période de vaccination contre la varicelle à 2 doses (2006-2012), les hospitalisations ont diminué de 38 %.
- Les décès dus à la varicelle ont globalement diminué de 94 % entre 2012 et 2016 par rapport à 1990-1994. Chez les enfants et les adolescents de moins de 20 ans, les décès dus à la varicelle ont diminué de 99 % entre 2012 et 2016 par rapport à 1990-1994.
- L’incidence de la varicelle chez les nourrissons – un groupe non admissible à la vaccination contre la varicelle – a diminué de 90 % de 1995 à 2008. De plus, une diminution de l’incidence de la varicelle chez les enfants infectés par le VIH a été signalée pendant la période de vaccination.
- Le taux de zona aux États-Unis chez les enfants a diminué depuis le début du programme de vaccination systématique contre la varicelle. Les données des données administratives nationales ont montré que les taux de zona chez les personnes âgées de 0 à 17 ans ont diminué de 17% entre 1993 et 2013.