scopul terapiei ablative este distrugerea epiteliului Barrett la o adâncime suficientă pentru a elimina metaplazia intestinală și pentru a permite regenerarea epiteliului scuamos. Au fost încercate o serie de modalități, de obicei în combinație cu terapia medicală sau chirurgicală, deoarece ablația reușită pare să necesite un mediu antiacid.
studiile la om au fost efectuate cu ablație prin radiofrecvență (RFA), terapie fotodinamică (PDT), coagulare cu plasmă cu argon (APC), electrocoagulare multipolară (MPEC), sonde de încălzire, diverse forme de lasere, rezecție endoscopică a mucoasei (EMR) și crioterapie.
terapia ablativă apare ca o alternativă viabilă la rezecția chirurgicală sau esofagectomia pentru pacienții cu displazie de grad înalt în esofagul Barrett. De fapt, în majoritatea centrelor medicale majore, ablația este terapia de primă linie. Un studiu realizat de Prasad a constatat că rata de supraviețuire de 5 ani pentru pacienții cu displazie de grad înalt în esofagul Barrett care au fost tratați cu PDT și EMR a fost comparabilă cu cea a pacienților tratați cu esofagectomie.
un studiu retrospectiv de cohortă la 166 de pacienți cu esofag Barrett displazic a arătat că terapia endoluminală care combină rezecția endoscopică a mucoasei și ablația este un tratament sigur și eficient pentru esofagul Barrett.
ablatie radiofrecventa
RFA este aprobat de FDA pentru eradicarea displazie de grad înalt în esofag Barrett. Este, de asemenea, o opțiune de tratament pentru displazia de grad scăzut la Barrett esophgus, cu condiția ca riscurile și beneficiile să fie discutate temeinic cu pacientul. RFA este un sistem bipolar de ablație prin radiofrecvență bazat pe baloane. Această tehnică necesită utilizarea baloanelor de dimensionare pentru a determina diametrul interior al porțiunii vizate a esofagului. Aceasta este urmată de plasarea unui electrod pe bază de balon cu o zonă de tratament lungă de 3 cm care încorporează electrozi bipolari bine distanțați, care alternează în polaritate. Electrodul este apoi atașat la un generator de radiofrecvență și o cantitate preselectată de energie este livrată în mai puțin de 1 secundă la 350 W.
Shaheen și colab au demonstrat că RFA a fost asociată cu o rată ridicată de eradicare completă a displaziei și metaplaziei intestinale și un risc redus de progresie a bolii la pacienții cu esofag Barrett displazic.
în studiu, eradicarea completă a avut loc la 90,5% dintre pacienții cu displazie de grad scăzut care au primit ablație prin radiofrecvență, comparativ cu 22.7% dintre pacienții din grupul de control, care au suferit o procedură falsă. Dintre pacienții cu displazie de grad înalt, eradicarea completă a avut loc la 81% dintre cei din grupul de ablație, în timp ce eradicarea completă a avut loc la doar 19% dintre pacienții din grupul de control.
pacienții din grupul de ablație au avut o progresie a bolii mai mică decât cei din grupul de control (3,6% față de 16,3%, respectiv) și mai puține tipuri de cancer decât pacienții din grupul de control (1,2% față de 9,3%, respectiv).
într-un studiu randomizat efectuat pe 136 de pacienți cu esofag Barrett și displazie de grad scăzut, Phoa și colab.au constatat că, în comparație cu supravegherea endoscopică, ablația endoscopică prin radiofrecvență (RFA) a redus semnificativ rata progresiei neoplazice la displazie de grad înalt sau adenocarcinom.
peste 3 ani de urmărire, RFA a redus riscul de progresie la displazie de grad înalt sau adenocarcinom de la 26,5% la 1,5% (P < .001) și a redus riscul de progresie la adenocarcinom de la 8,8% la 1,5% (P = .03). În rândul pacienților din grupul de ablație, rata de eradicare completă a fost de 92,6% pentru displazie și 88,2% pentru metaplazia intestinală, comparativ cu 27,9% pentru displazie și 0% pentru metaplazia intestinală în rândul pacienților din grupul de supraveghere.
utilizarea rezecției endoscopice a mucoasei înainte de RFA pare să reducă semnificativ riscul de eșec al tratamentului pentru displazia asociată esofagului Barrett și adenocarcinomul intramucos asociat esofagului Barrett, în timp ce un predictor semnificativ al eșecului tratamentului pare să fie prezența adenocarcinomului intramucos care implică 50% sau mai mult din zona metapastică coloană la examinarea indexului.
PDT
PDT implică utilizarea unui agent fotosensibilizant care se acumulează în țesut și induce necroza locală prin producerea de radicali liberi intracelulari după expunerea la lumină la o anumită lungime de undă. De obicei, o hematoporfirină este utilizată ca agent fotosensibilizant, deoarece are o afinitate mai mare pentru țesutul neoplazic.
de asemenea, a fost utilizat un alt agent, acidul 5-aminolevulinic (ALA), care induce protoporfirina IX endogenă și are selectivitate pentru mucoasă peste straturile submucoase mai profunde. Rezultatele au fost promițătoare pentru regresia esofagului Barrett, precum și pentru tratamentul displaziei și carcinomului superficial.
folosind PTD pentru a trata 100 de pacienți-inclusiv 73 cu displazie de grad înalt și 13 cu adenocarcinom superficial—Overholt și colab au constatat că mucoasa Barrett a fost complet eliminată la 43 de pacienți, iar displazia a fost eliminată la 78 de pacienți.
alte studii au arătat rate de răspuns similare, dar epiteliul Barrett sub stratul scuamos superficial a fost observat, indicând faptul că celulele pluripotente plasate mai adânc pot fi conservate. În plus, PDT este un efort costisitor și consumator de timp, iar utilizarea timpurie a fost complicată de strictura esofagiană care necesită Dilatare la 58% dintre pacienți. PDT a fost în mare parte înlocuit de RFA în majoritatea centrelor medicale care efectuează ablație.
ablația APC
APC este o metodă de coagulare a curentului de înaltă frecvență fără contact, în care arderea țesutului se oprește imediat ce zona este ablată. S-a raportat că un studiu care a utilizat APC de mare putere a dus la refacerea completă a mucoasei scuamoase la 33 din 33 de pacienți după o medie de 1,96 ședințe. Complicațiile majore au fost durerea toracică și odinofagia, care au apărut la 57,5% dintre pacienți și au durat 3-10 zile. Doar 3 pacienți au prezentat strictură, care a fost tratată cu ușurință cu dilatare. Doar 1 recurență endoscopică, precum și histologică, a fost observată la urmărirea medie de 10,6 luni, dar aceasta a fost la un pacient cu o fundoplicare Nissen ineficientă.
alte studii au fost mai puțin încurajatoare, cu persistența focarelor reziduale ale epiteliului Barrett sub mucoasa neosquamoasă în 22-29%; ulcerații esofagiene profunde cu sângerare masivă, perforație și chiar deces au fost raportate.
ablația MPEC
MPEC este o metodă în care mucoasa este ablată prin contact direct cu o sondă de electrocauterizare. Sampliner și colab au folosit această tehnică pentru a trata 10 pacienți cu LSBE, folosind jumătate din esofagul propriu al pacientului ca control intern și au constatat că toți cei 10 pacienți au avut segmentul tratat eliminat prin criterii vizuale și biopsie la 6 luni; segmentul netratat a rămas neschimbat la pacienți, în ciuda supresiei acide. Tratamentul a durat în medie 2,5 ședințe, iar 5 pacienți au prezentat complicații în 75 de ședințe totale (2 odinofagie tranzitorie, 1 disfagie tranzitorie, 1 durere toracică și 1 sângerare gastrointestinală superioară).
într-un studiu de urmărire de 10 ani la 139 de pacienți cu esofag Barrett, terapia ablativă MPEC a fost asociată cu complicații (toate minore) la mai puțin de 5% dintre pacienți. Esofagul Barrett recurent a apărut la mai puțin de 5% dintre pacienți. Nici un adenocarcinom sau displazie de grad înalt a esofagului nu sa dezvoltat la niciunul dintre pacienți. Aceste rezultate au indicat eficacitatea și siguranța pe termen lung a ablației mucoasei în esofagul Barrett.
ablația Laser
laserele au fost utilizate în numeroase studii mici pentru eradicarea esofagului Barrett. Rezultatele au fost mai puțin consecvente cu această modalitate decât cu cele enumerate mai sus. Studiile care au demonstrat regresia endoscopică totală sau parțială au fost confundate de persistența elementelor glandulare sub epiteliul neosquamos în cât mai multe treimi din cazuri.
Cryoablation
una dintre cele mai noi tehnici ablative este ablația cryospray de joasă presiune folosind azot lichid, pionieră la instituția autorului. Componentele dispozitivului de crioablare cu pulverizare de joasă presiune sunt următoarele:
-
rezervor de azot lichid
-
consolă electronică – pentru monitorizarea și controlul eliberării criogenului
-
pedală dublă-pentru controlul eliberării criogenului și încălzirii cateterului
-
cateter-un cateter multistrat, 7-9F, cu vârf deschis, pentru pulverizarea gazului de azot supercold printr-un endoscop superior
mecanismul rănirii este unic în raport cu alte tehnici ablative. Crioablația induce apoptoza, provoacă crionecroză la temperaturi super-reci (-76 la -196 la-C), are ca rezultat ischemie tranzitorie și poate provoca stimulare imună. Epiteliul Barrett este rezistent la apoptoză și, prin urmare, poate fi potrivit în mod unic pentru tratamentul prin crioablare.
un studiu pilot la instituția autorului care utilizează crioablația în esofagul Barrett cu grade de displazie variind de la lipsa displaziei la displazia multifocală, de grad înalt, a obținut inversarea endoscopică completă a esofagului Barrett în 78% din cazuri, fără SIM subsquamos sau displazie la 6 luni de urmărire. Aceste rezultate vor avea nevoie de confirmare la alte instituții. (Vezi imaginile de mai jos.)
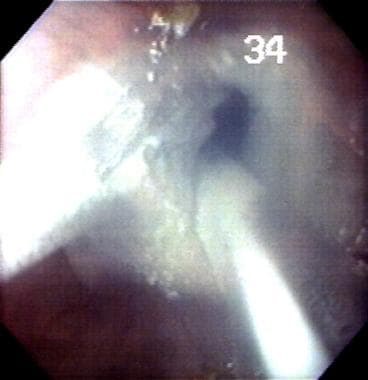 crioablarea mucoasei esofagiene în esofagul Barrett (BE). Aceasta este una dintre cele mai noi terapii experimentale ablative pentru esofag efectuate la laboratorul autorului.
crioablarea mucoasei esofagiene în esofagul Barrett (BE). Aceasta este una dintre cele mai noi terapii experimentale ablative pentru esofag efectuate la laboratorul autorului.  Blisterarea stratului mucoasei esofagiene după crioablare în esofagul Barrett (BE).
Blisterarea stratului mucoasei esofagiene după crioablare în esofagul Barrett (BE).