Dernière mise à jour: Lundi 4 février 2013
Diagnostiquer les problèmes de rugosité de l’épaule
Pour que l’épaule fonctionne efficacement, un mouvement en douceur doit se produire dans un certain nombre d’articulations critiques et d’interfaces de mouvement. Ceux-ci incluent les articulations:
- entre l’humérus et l’omoplate (articulation glénohumérale ou « rotule »)
- entre la clavicule et l’omoplate (articulation acromio-claviculaire) et
- entre la clavicule et le sternum (articulation sterno-claviculaire).
Un mouvement fluide doit également se produire aux interfaces de mouvement:
- entre l’omoplate et la paroi thoracique (interface de mouvement scapulothoracique) et
- entre le haut du bras et les tissus environnants (interface de mouvement huméroscapulaire).
Rugosité attraper le meulage un craquement ou un claquement à l’un de ces endroits peut interférer avec le fonctionnement de l’épaule.
Ce n’est pas parce que du bruit est produit lors du déplacement de l’épaule qu’un problème sérieux est présent. D’autre part, la perte du mouvement en douceur de l’épaule peut priver l’articulation de son amplitude de mouvement et de sa fonction de confort normales.
Une bonne histoire et un examen physique ainsi que des radiographies simples de qualité fournissent suffisamment d’informations pour diagnostiquer la plupart des problèmes importants de rugosité de l’épaule.

Évaluation de l’épaule rugueuse
:
Articulations et
Interfaces de mouvement
Il existe cinq domaines dans lesquels la douceur est requise pour le fonctionnement de l’épaule.
Articulations cartilagineuses
Trois d’entre elles sont des articulations cartilagineuses à cartilagineuses: les articulations acromio-claviculaires glénohumérales et sterno-claviculaires. Ces articulations sont stabilisées par des capsules articulaires ligaments et labres ou ménisques intra-articulaires. La douceur de leurs surfaces cartilagineuses est à risque de maladie articulaire dégénérative dégénérative traumatique métabolique congénitale et inflammatoire non septique. En sélectionnant les liens dans les paragraphes ci-dessous, vous pouvez voir certains des critères nécessaires et suffisants que nous utilisons pour faire différents diagnostics de rugosité de l’épaule.
Cinq zones
L’effondrement de l’os supportant la surface articulaire peut être causé par une tumeur de nécrose avasculaire ou une ostéomyélite. Des déchirures du labre ou des corps lâches peuvent s’interposer entre les surfaces articulaires, provoquant une rugosité articulaire.
Au niveau de l’articulation glénohumérale, différents processus produisent différents modèles de destruction de la surface de l’articulation.
Dans les maladies articulaires dégénératives, le cartilage glénoïde et l’os sous-chondral sont généralement portés en arrière, laissant parfois le cartilage articulaire intact en avant. Le cartilage de la tête humérale est érodé dans un motif de calvitie centrale « Friar Tuck » souvent entouré d’un rebord de cartilage et d’ostéophytes restants. Si des résultats similaires surviennent après une blessure ou une autre cause, la maladie est appelée maladie articulaire dégénérative secondaire.
Dans l’arthrite inflammatoire telle que la polyarthrite rhumatoïde de l’épaule, le cartilage est généralement détruit uniformément sur les surfaces articulaires humérales et glénoïdes.
L’arthropathie à la déchirure de la coiffe survient lorsqu’un défaut chronique de la coiffe des rotateurs de grande taille soumet le cartilage articulaire huméral découvert à l’abrasion par la surface inférieure de l’arcade coracoacromiale. L’érosion du cartilage articulaire huméral commence au-dessus plutôt qu’au centre. L’arthropathie neurotrophique survient en association avec le diabète de syringomyélie ou d’autres causes de dénervation articulaire. L’os articulaire et sous-chondral sont détruits en raison de la perte des effets trophiques et protecteurs de son apport nerveux.
Dans l’arthropathie capsulorhaphysique, une intervention chirurgicale antérieure pour instabilité glénohumérale entraîne une destruction de la surface articulaire. Dans cette situation, une capsulorhaphie antérieure ou postérieure excessive produit une translation obligatoire qui force la tête de l’humérus à sortir de sa relation concentrique normale avec la fosse glénoïde. Le contact glénohuméral excentrique augmente les pressions de contact et l’usure de la surface des joints. Le plus souvent, un resserrement excessif de la capsule antérieure produit une usure de la glénoïde postérieure de la traduction postérieure obligatoire et une usure centrale du cartilage articulaire huméral.
Les deux autres emplacements nécessitant une douceur sont des articulations atypiques: l’interface de mouvement scapulothoracique et l’interface de mouvement huméroscapulaire non articulaire. Dans ces endroits, le mouvement se produit entre les plans tissulaires plutôt qu’au niveau des articulations tapissées de cartilage articulaire.
Un mauvais alignement des surfaces de glissement des irrégularités de surface ou un épaississement des tissus interposés peuvent interférer avec le mouvement en douceur au niveau de ces articulations. L’une des plus courantes de ces conditions cliniques est l’abrasion sous-acromiale.
Douceur et mouvement
Les concepts de douceur et de mouvement sont étroitement liés. Si les surfaces des articulations glénohumérales sont rugueuses en raison d’une maladie dégénérative des articulations glénohumérales, par exemple, l’épaule aura une tendance marquée à devenir raide. La restauration de la fonction d’une telle articulation peut nécessiter non seulement une arthroplastie de resurfaçage pour restaurer la douceur glénohumérale, mais également une libération capsulaire et un allongement du tendon pour restaurer le mouvement. Pourtant, le manque de douceur et de rigidité n’a pas besoin de coexister. La nécrose avasculaire avec effondrement de l’os sous-chondral prive l’épaule d’une douceur normale mais n’est généralement pas associée à une raideur. Inversement, une épaule gelée prive une épaule de son mouvement, mais la rugosité de la surface articulaire n’est pas présente. Parce que ces deux paramètres de la fonction articulaire normale sont distinguables et nécessitent un traitement distinct et distinct, nous les discutons dans deux sections différentes.
Historique
L’historique comprend une description de l’apparition du problème, du mécanisme de toute blessure et de la nature et de la progression des difficultés fonctionnelles. Les manifestations systémiques ou polyarticulaires de la septicémie dégénérative de la maladie articulaire ou de la polyarthrite rhumatoïde peuvent fournir des indices utiles. Des antécédents de fracture de médicaments stéroïdiens ou de travail en profondeur peuvent suggérer le diagnostic de nécrose avasculaire. Une blessure ou une intervention chirurgicale antérieure augmente le risque de cicatrices d’infection ou de contours de surface anormaux. La désuétude peut entraîner des positions relatives anormales des surfaces mobiles.
Les symptômes d’un manque de douceur surviennent généralement lors de l’utilisation de l’épaule. Souvent, le patient peut décrire certains mouvements problématiques ou des manœuvres spécifiques nécessaires pour « déverrouiller » ou dépasser un certain point d’achoppement. Parfois, les patients décriront une sensation d’instabilité apparente ou de déplacement indésirable de l’épaule. Les positions et les circonstances qui suscitent le problème fonctionnel doivent être soigneusement définies dans l’histoire. Le patient doit également être interrogé sur la réponse de l’épaule au traitement précédent, y compris les exercices d’injections de physiothérapie et de chirurgie.
L’âge du patient au moment de la présentation peut fournir des indices précieux pour le diagnostic. Nous avons quelques données sur l’âge au moment de la présentation pour: maladie dégénérative des articulations (voir figure 1) polyarthrite rhumatoïde (figure 2) arthropathie capsulorraphique (figure 3) nécrose avasculaire (figure 4) et arthropathie à la déchirure du brassard (figure 5).
L’examen physique
L’examen physique comprend l’observation attentive de la posture du patient pour un affaissement asymétrique de l’épaule et une atrophie musculaire. Le rythme de rotation active et d’élévation dans différents plans est observé pour les ruptures de continuité. Il est demandé au patient de démontrer toute manœuvre produisant un accrochage ou un verrouillage de la rugosité et de localiser le site du problème en le pointant du doigt opposé. Les patients sont généralement tout à fait capables d’indiquer l’un des cinq sites anatomiques couramment associés à la rugosité.
L’examinateur peut aider à distinguer la rugosité scapulothoracique des problèmes glénohuméraux ou des problèmes à l’interface de mouvement humérothoracique en limitant sélectivement le mouvement d’abord à un site, puis à l’autre. Hausser les épaules en allongeant et en rétractant l’omoplate tandis que l’examinateur interdit le mouvement glénohuméral permet une évaluation indépendante de la douceur de l’interface de mouvement scapulothoracique. La palpation du site de rugosité peut localiser le problème à la bordure médiale supérieure de la colonne vertébrale de l’omoplate. Alternativement, la rotation et l’élévation du bras pendant que l’examinateur stabilise l’acromion de la clavicule et la colonne vertébrale scapulaire sur la paroi thoracique permettent une évaluation indépendante de l’articulation glénohumérale et de l’interface de mouvement huméroscapulaire. La rugosité dans la zone sous-acromiale de l’interface de mouvement huméroscapulaire non articulaire se manifeste généralement lors de la rotation du bras à près de 90 degrés d’élévation humérothoracique, une position dans laquelle la capsule est normalement laxiste. La crépitance sur cette manœuvre qui reproduit la plainte du patient constitue un signe d’abrasion sous-acromiale positif. »La rugosité entre l’insertion sous-scapulaire et la tête courte du biceps est évidente lors de la rotation du bras sur le côté tandis que le biceps est resserré isométriquement. La crépitance au niveau de l’articulation glénohumérale est souvent mieux palpée en arrière juste sous l’angle de l’acromion. Il peut être accentué en appuyant l’humérus vers la glénoïde pendant la rotation de l’articulation. Les symptômes des articulations sternoclaviculaires ou acromio-claviculaires sont généralement faciles à localiser lors d’un examen physique.
La teneur ainsi que la localisation du bruit donnent un indice sur son étiologie. Par exemple, un claquement d’omoplate produit généralement un cliquetis grave similaire au bruit produit lorsque deux ensembles de jointures sont frottés l’un contre l’autre. L’abrasion subacromiale produit généralement une crépitance plus aigüe comme le son de l’ouate d’un morceau de papier. Le caillebotis osseux sec est typique de la rugosité du cartilage articulaire glénohuméral produisant un caillebotis semblable à du papier de verre sur du bois.
Étant donné que la rugosité de l’épaule peut s’accompagner d’une raideur et d’une faiblesse de l’épaule, la gamme de mouvements glénohuméraux et scapulothoraciques et la force des moteurs de l’épaule doivent être enregistrées.
Radiographies
Les antécédents et l’examen physique doivent indiquer la cause probable et la signification fonctionnelle de la rugosité. L’examen clinique indiquera quelles radiographies peuvent être utiles. Ainsi, l’évaluation radiographique est personnalisée en fonction de la présentation clinique du patient plutôt que commandée dans le cadre d’une « routine ». »
La rugosité scapulothoracique doit être évaluée par une vue antéro-postérieure dans le plan de l’omoplate (voir figure 6) et par une vue latérale dans le plan de l’omoplate (voir figure 7) pour révéler des ostéochondromes ou des fractures mal unitaires de l’omoplate ou des côtes. La tomodensitométrie (TDM) peut aider à localiser les sites d’entités spécifiques, mais elle a une valeur minimale pour évaluer un claquement d’omoplate résultant d’une posture anormale.
Une vue conique vers le bas de l’articulation acromio-claviculaire et une radiographie axillaire fournissent une bonne évaluation à deux plans de cette articulation.
La rugosité sternoclaviculaire peut être mieux évaluée avec un scanner.
L’articulation glénohumérale est radiographiée en utilisant une vue antéropostérieure dans le plan de l’omoplate et une vue axillaire réelle. Si le bras est placé en « position centrée », le milieu de la surface articulaire humérale se trouve au milieu de la fosse glénoïde (voir figure 8). Une vue antéro-postérieure et une vue axillaire prises avec le bras dans cette position centrée offrent d’excellentes opportunités pour évaluer l’épaisseur de l’espace cartilagineux entre l’os sous-chondral de l’humérus et celui de la glénoïde pour évaluer la régularité de l’os sous-chondral et évaluer toute translation de la tête de l’humérus par rapport à la glénoïde. La radiographie antéro-postérieure prise dans le plan scapulaire avec le bras en position centrée place le col huméral dans un profil maximal requis pour une utilisation précise d’un gabarit de prothèse humérale.
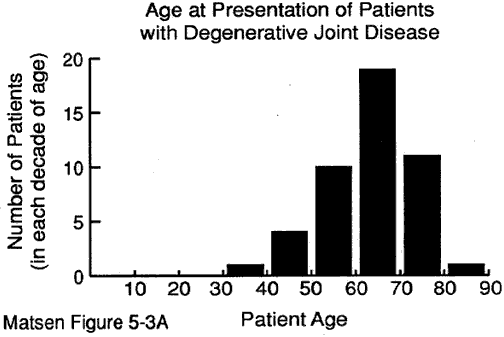
Figure 1 – Âge au moment
de la présentation pour
maladie dégénérative des articulations
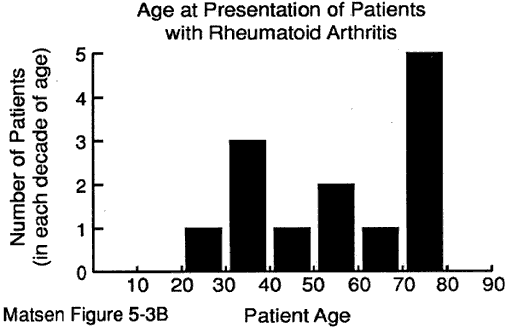
Figure 2 – Âge au moment
de la présentation pour
polyarthrite rhumatoïde
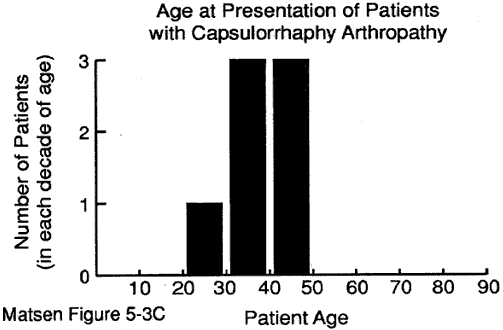
Figure 3 – Âge au moment
de la présentation pour
arthropathie capsulorraphique
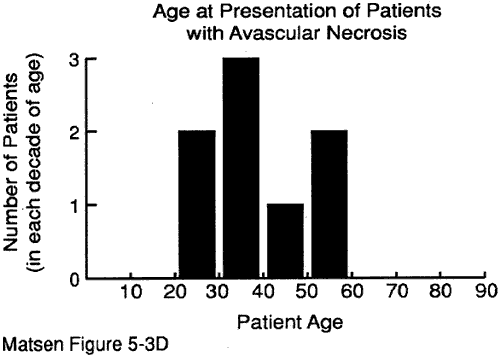
Figure 4 – Âge au moment de
de la présentation pour nécrosemécrose vasculaire
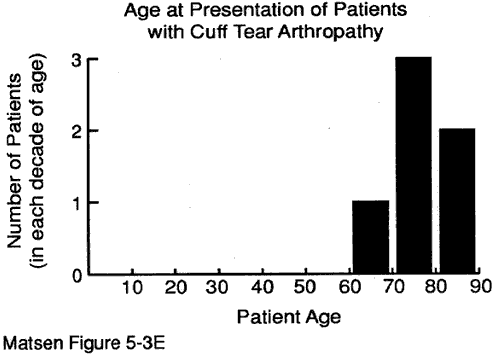
Figure 5 – Âge au moment
de présentation pour
arthropathie à déchirure du brassard
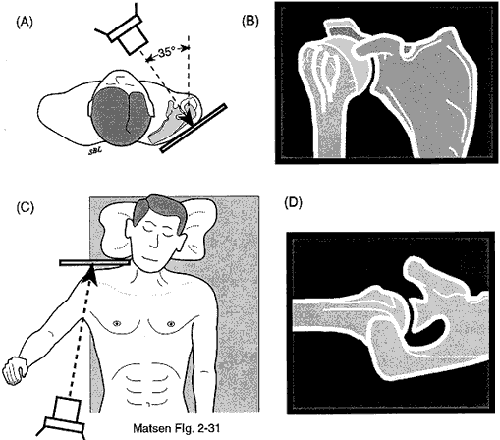
Figure 6 – Vue antéro-postérieure
dans le plan de l’omoplate
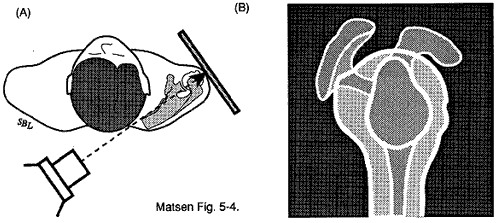
Figure 7 – Vue latérale
dans le plan de l’omoplate
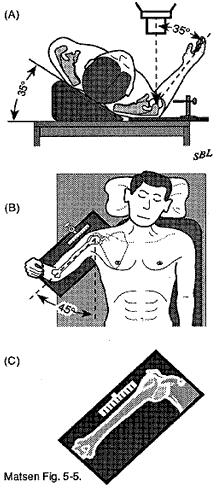
Figure 8
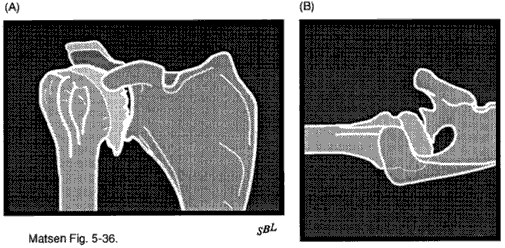
Figure 9 – Radiographies
de maladies articulaires déjénératives
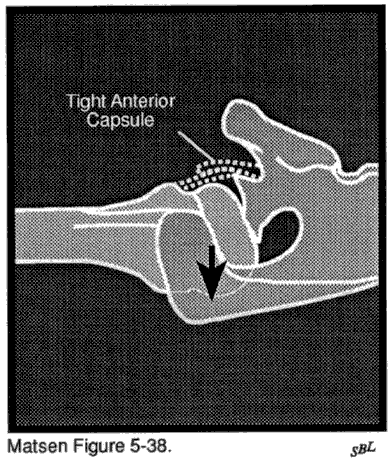
Figure 10
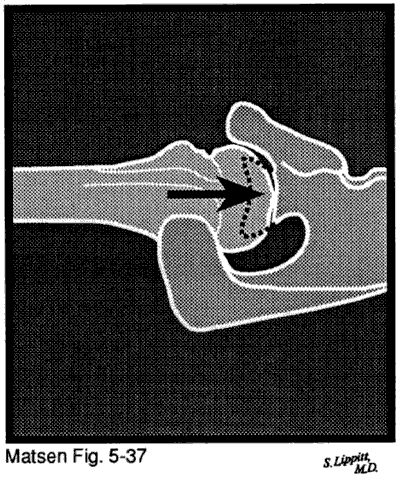
Figure 11
Fortuitement l’anatomie de l’humérus proximal et la relation de l’omoplate sur la paroi thoracique permet d’obtenir des radiographies qui révèlent simultanément le profil de l’humérus proximal et de la glénoïde. Parce que cette vue centre la tête de l’humérus sur la glénoïde, c’est également la projection la plus susceptible de révéler l’amincissement de l’aspect central du cartilage articulaire huméral typique des maladies articulaires dégénératives (le motif « Friar Tuck ») alors que les radiographies avec le bras dans d’autres positions peuvent indiquer la présence d’une couche de cartilage plus épaisse à la périphérie de la tête.
L’anatomie pertinente est simple. Le plan de l’omoplate fait un angle de 35 degrés avec le plan du thorax. Le cou huméral est en 35 degrés de rétroversion par rapport à l’avant-bras du coude fléchi. Le col huméral est également à 45 degrés avec le grand axe de la tige humérale. Ainsi, si l’avant-bras du coude fléchi est perpendiculaire au plan du thorax et si l’humérus est enlevé à 45 degrés, le centre de la tête humérale est pointé vers le centre de la glénoïde. Avec le bras dans cette position, une radiographie antéro-postérieure dans le plan de l’omoplate révélera les relations souhaitées (voir figure 8).
Dans les maladies articulaires dégénératives, ces radiographies (voir figure 9) montrent généralement un rétrécissement de l’espace cartilagineux entre la tête humérale et la formation d’ostéophytes de la sclérose glénoïde et un motif d’usure postérieure dans lequel la tête humérale est subluxée postérieurement en association avec l’érosion de la moitié postérieure de la glénoïde. Cette subluxation postérieure peut être particulièrement marquée dans l’arthropathie capsulorraphique (voir figure 10). Dans la nécrose avasculaire, la découverte radiographique prédominante est l’effondrement de l’os sous-chondral de la tête de l’humérus. Dans la polyarthrite rhumatoïde avancée (voir figure 11), les résultats prédominants incluent généralement la perte de l’espace cartilagineux entre l’humérus et les érosions glénoïdes aux marges des surfaces articulaires humérales érosion médiale de la glénoïde et ostéopénie généralisée; ces changements sont souvent symétriques affectant les deux articulations glénohumérales.
L’anatomie osseuse de l’interface de mouvement huméroscapulaire peut être vue sur la vue antéropostérieure dans le plan de l’omoplate, la vue latérale de l’omoplate et la vue axillaire. Ces radiographies peuvent révéler une sclérose radiographique rétrécie de l’intervalle acromio-huméral de la surface inférieure de l’acromion anomalies acromiales éperons de traction dans le ligament coracoacromial et fractures mal unitaires ou non unitaires de l’acromion. Ces vues peuvent mettre en évidence d’autres causes potentielles de rugosité dans l’interface de mouvement huméroscapulaire non articulaire, telles que des anomalies des fractures de tubérosité mal unitaires de l’humérus proximal et des dépôts de calcium fonctionnellement significatifs dans les tendons du brassard. Nous n’avons pas trouvé la forme de l’acromion elle-même utile pour séparer les épaules ayant une rugosité sous-acromiale de celles qui n’en ont pas.
L’imagerie de la coiffe des rotateurs n’est réalisée que si elle affecte la prise en charge du patient. Si le patient répond à nos critères d’exploration de l’espace sous-acromial décrits ci-dessous, nous éviterons généralement l’imagerie du brassard car nous pourrons évaluer le brassard directement lors de la chirurgie et aurons obtenu l’autorisation préopératoire du patient pour effectuer toute chirurgie du brassard indiquée.
Qualité de vie
En utilisant le Test de l’épaule simple, nous avons collecté des données sur les effets fonctionnels de certaines causes courantes de rugosité de l’épaule lorsque les patients se sont présentés pour évaluation. Nous avons des données sur les maladies articulaires dégénératives (figure 12) la polyarthrite rhumatoïde (figure 13) l’arthropathie capsulorraphique (figure 14) la nécrose avasculaire (figure 15) et l’arthropathie à la déchirure du brassard (figure 16).
Nous avons également terminé une étude approfondie sur « L’auto-Évaluation de l’État de santé et de la Fonction des patients dans les Maladies Articulaires Dégénératives Glénohumérales » que nous présentons ici.
Les orthopédistes sont soucieux d’optimiser la qualité de vie de leurs patients. La quantification de l’état de santé et de la fonction est essentielle pour comprendre l’impact des affections musculo-squelettiques chroniques et pour déterminer l’efficacité des différentes stratégies de prise en charge. Avec l’intérêt croissant pour la gestion de la santé et des soins de santé, de telles mesures peuvent aider à déterminer quelles conditions et quels traitements méritent la plus haute priorité.
Récemment, des questionnaires d’auto-évaluation des patients ont été établis en tant qu’outils utiles et pratiques pour évaluer l’état de santé et la fonction. Les effets des affections musculo-squelettiques sont souvent très apparents pour le patient; ainsi, ces effets sont facilement détectables par l’auto-évaluation du patient.
Les objectifs de cet article sont les suivants:
- démontrer le caractère pratique de l’auto-évaluation des patients en cabinet dans la documentation de l’état de santé et de la fonction d’une population de personnes ayant une affection musculo-squelettique bien définie: maladie articulaire dégénérative glénohumérale primaire
- pour comparer les résultats de l’état de santé avec ceux attendus dans une population générale appariée à l’âge et
- pour déterminer quels paramètres de l’état de santé général étaient les plus étroitement associés à la perte de la fonction de l’épaule.
Méthodes: Population de patients
Cette étude concerne 103 patients consécutifs se présentant à l’auteur principal pour évaluation et prise en charge de la maladie articulaire dégénérative glénohumérale primaire. Chaque patient a rempli les conditions nécessaires et suffisantes établies pour cette condition. Soixante-dix-sept étaient des hommes et vingt-six des femmes. L’âge moyen était de soixante-trois ans (± 13 ET de 30 à 94 ans). Soixante-trois étaient dominants à droite trente-huit étaient non dominants à gauche sept étaient dominants à gauche et cinq étaient non dominants à droite.
Auto-évaluation de l’état de santé
Chaque patient a rempli un questionnaire composé de trente-six questions concernant son état de santé général le formulaire abrégé-36 (SF 36). Les questions sur l’état de santé ont été notées à l’aide d’un protocole établi et converties en huit scores de paramètres d’état de santé pour chacun desquels « 100 » représentait le score le plus sain et « 0 » le score le moins sain. Les données des 103 sujets atteints d’une maladie articulaire dégénérative glénohumérale primaire ont été comparées aux résultats publiés à l’aide du même questionnaire sur l’état de santé pour trois enquêtes distinctes sur l’état de santé de la population: l’enquête sur le plan de santé Geisinger (1 760 sujets) l’essai « MASH » AT& T American Trans Tech (702 sujets) et l’enquête sur la santé de la Northwest Area Foundation (1 814 sujets). Au départ, la comparaison a été faite pour les hommes et les femmes séparément, mais les différences liées au sexe étaient faibles et celles-ci ont été omises de cette présentation pour des raisons de brièveté. Les cohortes de données de référence n’excluaient pas les patients présentant des comorbidités. Chez les sujets de moins de soixante-cinq ans, les maladies chroniques les plus répandues comprenaient la lombalgie chronique (11,1 %) l’arthrite (9.6%) asthme hypertension et déficience visuelle. Parmi les sujets âgés de plus de soixante-cinq ans, les affections les plus répandues étaient l’arthrite (56,3%) la lombalgie chronique (37,5%) l’hypertension et les problèmes gastro-intestinaux. Ainsi, les données référencées représentent un échantillon représentatif des populations étudiées et ne représentent pas l’état de santé des individus indemnes de maladie.
Les scores d’état de santé du SF 36 dépendent de l’âge; ainsi, les données sur nos patients et les données de la cohorte de référence ont été représentées sous forme de graphiques en fonction de l’âge du patient. Pour chaque paramètre d’état de santé, les moyennes moyennes plus un écart-type et les moyennes moins un écart-type pour la cohorte de référence combinée ont été tracées. Pour chaque paramètre d’état de santé, le pourcentage de patients de plus d’un écart-type inférieur à la moyenne a été déterminé à partir de ces graphiques.
Auto-évaluation de la fonction de l’épaule
Chaque patient a répondu à douze questions concernant la fonction de son épaule au Test simple de l’épaule (SST). Les données de comparaison sur la fonction de l’épaule n’étaient pas disponibles pour la même population utilisée pour la référence de l’état de santé. Au lieu de cela, nous avons comparé la fonction de l’épaule de nos patients à celle de 80 personnes âgées de 60 à 70 ans qui n’avaient aucune maladie évidente de l’épaule lors d’un examen physique et échographique standardisé de la coiffe des rotateurs. Parmi ces 80 patients, tous pouvaient effectuer les douze fonctions simples du test de l’épaule, à l’exception d’un patient qui ne pouvait pas soulever huit livres au niveau de l’épaule et de trois qui ne pouvaient pas lancer à la main vingt mètres.
Résultats: Auto-évaluation de l’état de santé
Nous avons préparé des scores de douleur (voir figure 17) et de fonction physique (voir figure 18) pour chacun des 103 sujets en fonction de l’âge du patient. (Dans ces graphiques, les points indiquent les sujets de cette étude. Les lignes montrent des données d’écart-type ± moyen de la cohorte de comparaison basée sur la population). Des parcelles similaires ont été réalisées pour les six autres paramètres de l’état de santé. Sur chacun de ces graphiques, le nombre de sujets ayant obtenu plus d’un écart-type en dessous de la moyenne a été compté et exprimé en pourcentage du nombre total de patients. Nous avons déterminé le pourcentage de patients qui présentaient plus d’un écart-type inférieur à la moyenne pour chacun des huit paramètres de l’état de santé (voir la figure 19). (Dans ce graphique, si toutes les distributions étaient normales, on se serait attendu à ce que dix-sept pour cent des sujets se situent plus d’un écart-type en dessous de la moyenne basée sur la population (ligne verticale)). Par exemple, plus de 50% des scores de douleur et de fonctionnement du rôle physique des patients présentaient plus d’un écart-type inférieur à la moyenne. Si la répartition des deux populations avait été normale, seulement 17% des sujets obtiendraient plus d’un écart-type inférieur à la moyenne.
Fonction de l’épaule
Un nombre important de sujets n’ont pas pu effectuer chacune des douze fonctions de l’épaule (voir figure 20). Plus de 50% des sujets n’ont pas pu dormir du côté affecté laver l’arrière de l’épaule opposée placer leur main derrière leur tête avec le coude sur le côté atteindre le bas du dos pour rentrer dans une chemise et lancer vingt mètres à la main.
Discussion
Cette étude a démontré que la qualité de vie et la fonction de l’épaule étaient compromises chez cette série de 103 patients atteints d’une maladie articulaire dégénérative glénohumérale primaire. Ces patients sont évidemment un sous-ensemble de patients répondant aux critères de ce diagnostic: ils étaient suffisamment altérés pour se présenter à notre centre médical de référence pour l’évaluation et la prise en charge de leur maladie. Ainsi, ces résultats peuvent ne pas être représentatifs de la population de patients atteints d’une maladie articulaire dégénérative glénohumérale primaire ou de ceux qui se présentent dans d’autres milieux de pratique.
Bien qu’il s’agisse de l’une des premières études à appliquer la méthode à la maladie de l’épaule, d’autres ont récemment démontré l’utilisation d’outils d’auto-évaluation pour documenter l’impact des affections musculo-squelettiques. Ces études indiquent que les affections musculo-squelettiques comparées à d’autres troubles médicaux ont un impact important sur la santé et la fonction. Dans cette étude, la plupart des paramètres d’état de santé dérivés du SF 36 étaient plus faibles chez ces patients atteints d’une maladie articulaire dégénérative glénohumérale primaire que pour les populations de comparaison générales. Ceci est intéressant car aucun des paramètres d’état de santé du SF 36 n’évalue directement la fonction des membres supérieurs.
Bien que de nombreux systèmes de notation orthopédiques aient été développés pour documenter la gravité de la maladie, beaucoup de ces systèmes de notation se concentrent sur des paramètres « objectifs » tels que l’amplitude de mouvement et l’apparence radiographique. Le SF 36 et d’autres instruments d’auto-évaluation ont l’avantage de mettre l’accent sur le point de vue des patients. Les formulaires d’auto-évaluation sont également plus pratiques (moins de temps pour le patient moins de coûts) à administrer et offrent la possibilité d’évaluations de suivi périodiques sans que le patient n’ait à retourner au bureau.
Les enquêtes de santé génériques de forme courte telles que la SF 36 se sont révélées aussi efficaces et fiables que les enquêtes plus longues. Le SF 36 s’est également avéré utile pour documenter les résultats de la chirurgie orthopédique. L’importance du SF 36 pour l’orthopédie est que cet instrument est également utilisé dans d’autres domaines de la médecine; ainsi, l’impact des problèmes musculo-squelettiques sur l’état de santé auto-évalué peut être comparé à l’impact d’autres affections chroniques telles que l’endométriose insuffisance rénale angine de poitrine maladie gastro-intestinale et hypertension. La généralité du SF 36 signifie également que des conditions autres que celle à l’étude (comorbidités) peuvent affecter les résultats. Les données publiées sur les paramètres de l’état de santé de référence indiquent une tendance à la diminution des scores avec l’âge reflétant sans doute une prévalence croissante des comorbidités avec l’âge. Par rapport aux populations de référence, la distribution des scores de douleur corporelle et de fonction du rôle physique chez les sujets atteints d’une maladie articulaire dégénérative glénohumérale primaire était biaisée de sorte que plus de 50% des sujets présentaient plus d’une norme d’écart inférieure à la moyenne référencée.
Pour l’étude de la maladie de l’épaule, le Test simple de l’épaule fournit un complément nécessaire au SF 36. Dans l’exécution des douze fonctions du SST, il a été démontré que les sujets utilisent l’épaule dans une grande variété de positions allant de soixante degrés d’élévation dans le plan thoracique de moins cinquante degrés (en rentrant la chemise) à 120 degrés d’élévation près du plan coronal (en plaçant la main derrière la tête avec le coude sur le côté) à soixante-dix degrés d’élévation dans le plan thoracique de plus 130 degrés (en lavant le dos de l’épaule opposée). En tant que groupe, les patients atteints d’une maladie articulaire dégénérative glénohumérale primaire avaient une fonction de l’épaule beaucoup plus pauvre que la fonction presque parfaite des épaules apparemment exemptes de maladie d’âge similaire.
Certains paramètres de l’état de santé étaient fortement corrélés à la capacité des patients à effectuer différentes fonctions de l’épaule. La douleur corporelle globale et le fonctionnement physique ont été les plus fortement affectés. Dans la future étude de l’efficacité du traitement des troubles de l’épaule indiquera si des améliorations de ces paramètres d’état de santé sont parallèles aux améliorations des fonctions de l’épaule.
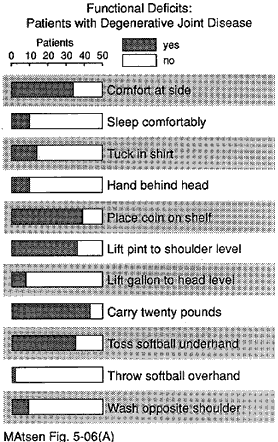
Figure 12 – Déficits fonctionnels
de patients atteints de
maladie dégénérative des articulations
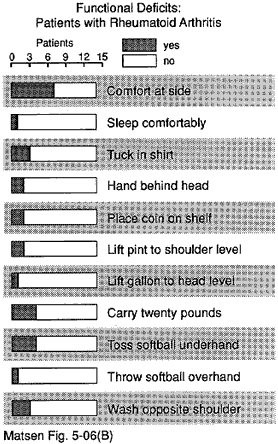
Figure 13 – Déficits fonctionnels
de patients
atteints de polyarthrite rhumatoïde

Figure 14 – Déficits fonctionnels
des patients atteints de
capsulorraphie arthropathyapsulorraphie
arthropathie
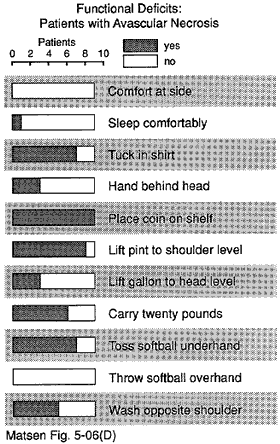
Figure 15 – Déficits fonctionnels
des patients
atteints de nécrose avasculaire
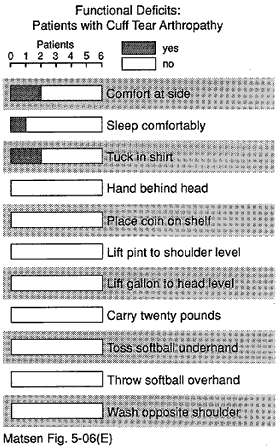
Figure 16 – Déficits fonctionnels
des patients atteints d’arthropathie à déchirure du brassard
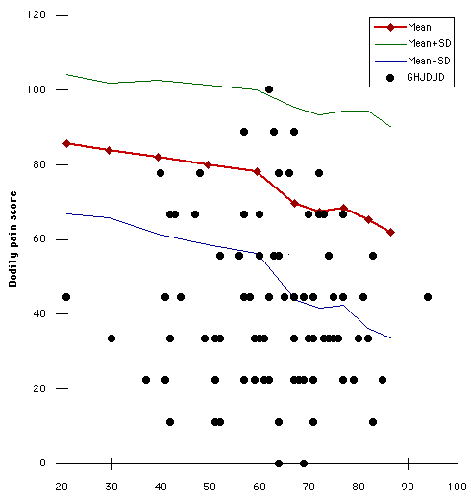
Figure 17
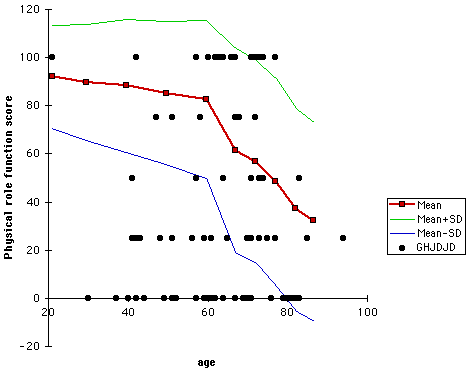
Figure 18
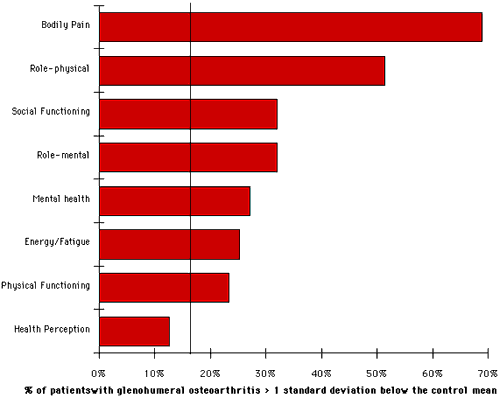
19
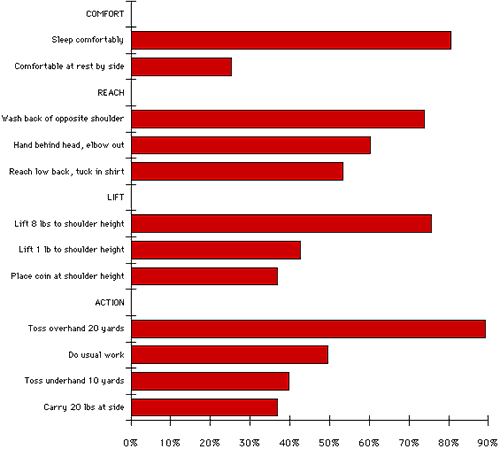
Figure 20
Le SF 36 et le SST représentent des exemples pratiques de mesure générique et spécifique de l’état de santé et de l’état fonctionnel chez les patients atteints d’une maladie articulaire dégénérative glénohumérale primaire. Nos sujets n’ont eu aucune difficulté à remplir ces questionnaires d’auto-évaluation. La collecte de ces données n’a pas nécessité de temps de médecin ou de personnel autre que la distribution et la collecte des formulaires. Le Test d’épaule Simple ne nécessite aucun calcul. Les algorithmes normalisés de calcul des paramètres d’état de santé du SF 36 sont facilement incorporés dans une feuille de calcul. Aucune personne chargée de la recherche ou aucun équipement spécialisé n’était nécessaire pour recueillir ou analyser ces données. L’incorporation de ces outils dans le contexte d’une pratique de bureau occupée fournit une méthode pratique pour quantifier l’impact des affections de l’épaule sur l’état de santé et la fonction de l’épaule.