US Pharm. 2006;7:58-68.
insuficiența cardiacă este o problemă majoră de sănătate în Statele Unite. Aproximativ cinci milioane de oameni au insuficiență cardiacă, iar 550.000 de pacienți sunt diagnosticați cu insuficiență cardiacă în fiecare an.1,2 insuficiența cardiacă este în general caracterizată ca o boală a vârstnicilor; aproximativ 80% dintre pacienții spitalizați cu insuficiență cardiacă sunt mai mari de 65 de ani. Astfel, se așteaptă ca incidența insuficienței cardiace să crească pe măsură ce populația îmbătrânește.2 spitalizări legate de insuficiența cardiacă au crescut cu aproximativ 25%, la peste un milion, între 1990 și 1999. În 2001, insuficiența cardiacă a provocat direct 53.000 de decese. Decesele legate de insuficiența cardiacă au crescut în ultimii ani, ceea ce poate fi atribuit unei creșteri a supraviețuirii din cauza evenimentelor cardiovasculare anterioare.
insuficiența cardiacă este un sindrom clinic în care apar modificări funcționale sau structurale în inimă, ducând la simptome clinice precum dispnee, oboseală, toleranță limitată la efort, congestie pulmonară și edem periferic.1-3 mulți factori de risc cunoscuți, cum ar fi boala coronariană (CAD), diabetul, obezitatea, hipertensiunea și istoricul familial de cardiomiopatii, sunt asociate cu debutul și progresia către insuficiență cardiacă (Tabelul 1).4 în plus, boala cardiacă valvulară este încă o cauză comună a insuficienței cardiace. Hipertensiunea arterială precede insuficiența cardiacă aproximativ 90% din timp și crește riscul unui pacient de insuficiență cardiacă de trei ori.5 CAD este cea mai frecventă cauză a insuficienței cardiace sistolice. Infarctul miocardic (im) reprezintă insuficiență cardiacă sistolică la aproape 70% dintre pacienți. Etiologiile suplimentare asociate cu disfuncția sistolică și insuficiența cardiacă includ cardiomiopatii dilatate și hipertrofie ventriculară.2,4

Fiziopatologie
insuficiența cardiacă sistolică este asociată cu afectarea contractilității ventriculului stâng care are ca rezultat un debit cardiac ineficient, în special în timpul efortului. Insuficiența cardiacă începe de obicei cu unele leziuni sau stres asupra miocardului care are ca rezultat o modificare a structurii inimii; acest lucru este cunoscut sub numele de remodelare cardiacă. Remodelarea cardiacă precede apariția simptomelor cu luni sau chiar ani. Pe măsură ce dilatarea schimbă ventriculul într-o formă mai sferică, tensiunile hemodinamice încep să adauge presiune pe pereții ventriculului defect, ducând la o funcție mecanică deprimată și la un flux regurgitant crescut prin valva mitrală.1-3
sistemul neurohormonal are un rol activ în accelerarea remodelării cardiace. Pacienții cu insuficiență cardiacă au niveluri crescute de norepinefrină, angiotensină II, aldosteron, endotelină, vasopresină și citokine. Activarea sistemului renină-angiotensină-aldosteron crește vasoconstricția periferică, ducând la creșterea postîncărcării și remodelarea cardiacă. În plus, activarea sistemului nervos simpatic provoacă tahicardie, ceea ce duce la creșterea cererii de oxigen miocardic. Creșterea cererii de oxigen cardiac fără modificări ale ofertei poate provoca ischemie miocardică crescută și remodelare cardiacă ulterioară. Neurohormonii pot exercita efecte cardiotoxice asupra celulelor, care pot schimba în continuare arhitectura și performanța inimii.2
prezentare clinică
insuficiența cardiacă sistolică este un sindrom diagnosticat pe baza datelor colectate dintr-un istoric amănunțit al pacientului, inclusiv o evaluare a simptomatologiei și constatări fizice. Majoritatea pacienților se prezintă într-unul din cele trei moduri: cu toleranță scăzută la efort, cu retenție de lichide sau fără simptome.2,6 dispneea la efort și scurtarea respirației sunt simptomele cardinale ale insuficienței cardiace. La examenul fizic, pot fi prezente edeme periferice, congestie pulmonară sau ambele simptome.2
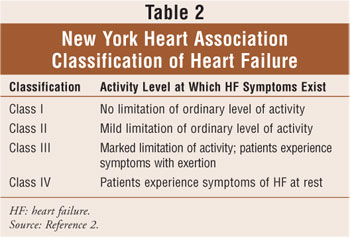
Clasificarea insuficienței cardiace se bazează pe combinația celor patru etape ale insuficienței cardiace ale Colegiului American de Cardiologie/American Heart Association (Tabelul 1), care variază de la riscul de disfuncție cardiacă (stadiul a) până la insuficiența cardiacă refractară (stadiul D) și pe liniile directoare ale New York Heart Association (NYHA).2,6 clasificarea NYHA este metoda cea mai frecvent utilizată pentru cuantificarea gradului de limitare funcțională impus de insuficiența cardiacă (Tabelul 2). În general, clasificarea funcțională a insuficienței cardiace tinde să scadă în timp datorită progresiei remodelării cardiace.2
cel mai util test de diagnostic este ecocardiograma bidimensională cuprinzătoare, care este utilizată împreună cu studiile de flux Doppler pentru a determina dacă există anomalii structurale și funcționale în inimă. Ecocardiograma transtoracică (TTE) este un studiu cu ultrasunete neinvaziv care produce imagini ale inimii folosind unde sonore. Oferă informații despre estimarea fracției de ejecție a ventriculului stâng (LVEF), dimensiunile și volumele ventriculare, volumele peretelui, geometria camerei inimii și mișcarea regională a peretelui. La pacienții cu insuficiență cardiacă sistolică, FEVS este de obicei mai mică de 40%.2 alte studii utilizate împreună cu TTE pentru a evalua etiologia, severitatea și efectele potențiale ale tratamentului legate de medicamente în insuficiența cardiacă includ radiografia toracică inițială, electrocardiografia cu 12 plumb și măsurile peptidei natriuretice cerebrale, electroliților serici și funcției renale. Aceste studii sunt importante deoarece profesioniștii din domeniul sănătății le pot folosi ca bază pentru a determina dacă un pacient a prezentat o modificare a stării clinice.2,6
managementul insuficienței cardiace sistolice
nonfarmacologice
controlul factorilor de risc cum ar fi hipertensiunea, diabetul zaharat, dislipidemiile, bolile vasculare aterosclerotice și tulburările tiroidiene poate încetini progresia insuficienței cardiace și remodelarea cardiacă.2,4,6 pacienții cu insuficiență cardiacă trebuie să primească vaccinurile gripale și pneumococice pentru a reduce riscul de comorbidități, cum ar fi infecțiile respiratorii.2 cel mai semnificativ factor de risc modificabil ar fi comportamentele cu risc ridicat, cum ar fi fumatul, alcoolul și consumul ilicit de droguri.2,7
restricție de sodiu (?2 grame / zi) ajută la reducerea supraîncărcării volumului și poate reduce utilizarea diureticelor. În plus, cântărirea zilnică permite pacienților să evalueze starea volumului, pe care se poate baza ajustarea dozei diuretice. Cu toate acestea, niciun studiu nu a examinat efectul restricției alimentare a sodiului asupra morbidității sau mortalității.7,8 s-a demonstrat că activitatea fizică scade mortalitatea și spitalizările pentru pacienții cu insuficiență cardiacă stabilă. Restricționarea exercițiilor fizice promovează decondiționarea fizică, ceea ce poate contribui la intoleranța la efort a pacientului. În cele din urmă, respectarea dietei și a regimului de medicamente terapeutice are un rol semnificativ în prevenirea spitalizărilor acute.2,7
farmacologic
majoritatea pacienților cu insuficiență cardiacă sunt tratați cu un regim standard de trei medicamente combinate: un diuretic de ansă, un inhibitor al enzimei de conversie a angiotensinei (ECA) sau un blocant al receptorilor angiotensinei II (ARB) și un blocant al receptorilor beta-adrenergici.Diureticele 1,2 sunt pilonul principal pentru reducerea simptomelor de supraîncărcare a volumului în insuficiența cardiacă, în timp ce inhibitorii ACE, ARB și beta-blocantele s-au dovedit a reduce morbiditatea și mortalitatea.2 antagoniștii aldosteronului sunt indicați ca terapie adjuvantă pentru pacienții cu insuficiență cardiacă simptomatică NYHA clasa III sau IV sau după IM acut precoce la pacienții cu funcție ventriculară stângă redusă și dovezi clinice de insuficiență cardiacă. Dacă pacienții continuă să fie simptomatici, digoxina poate fi adăugată la regimul standard de medicamente pentru a reduce simptomele, a reduce spitalizările și a spori toleranța la efort. Medicamentele utilizate pentru tratarea insuficienței cardiace sunt discutate în tabelul 3. Modificările stilului de viață și terapiile medicamentoase pentru insuficiența cardiacă sistolică sunt concepute pentru a reduce morbiditatea și mortalitatea, pentru a preveni progresia remodelării cardiace și pentru a îmbunătăți calitatea vieții pacienților.2
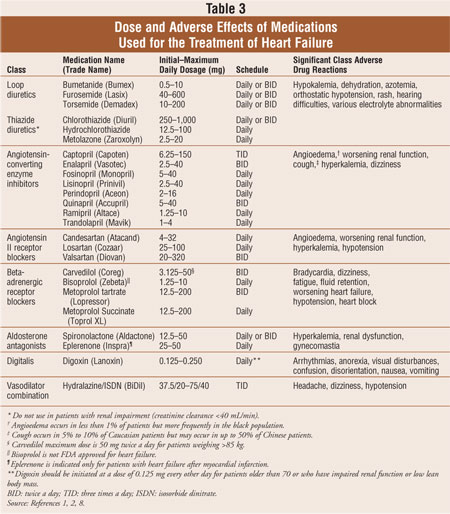
diuretice:Pilonul principal al tratamentului simptomatic al supraîncărcării volumului în insuficiența cardiacă, diureticele scad retenția de lichide care provoacă congestie pulmonară, edem periferic, distensie venoasă jugulară și/sau greutate corporală crescută. Diureticele de ansă care acționează în bucla Henle cresc excreția serică de sodiu cu 20% până la 25%, sporesc eliminarea liberă a apei și își mențin eficacitatea la pacienții cu insuficiență renală.1,2 în schimb, diureticele tiazidice reduc excreția de sodiu cu 5% până la 10%, sporesc eliminarea liberă a apei și își pierd eficacitatea la pacienții cu boală renală cronică (clearance-ul creatininei <40 mL/min). Diureticele de ansă sunt medicamentele preferate pentru tratamentul insuficienței cardiace, dar tiazidele pot fi utilizate la pacienții cu retenție ușoară de lichide și hipertensiune arterială. Diureticele, precum și inhibitorii ECA și beta-blocantele, sunt recomandate pentru utilizare la toți pacienții cu insuficiență cardiacă în stadiul C.2 studii au arătat că diureticele îmbunătățesc funcția cardiacă, simptomele și intoleranța la exerciții fizice la pacienții cu insuficiență cardiacă. Cu toate acestea, efectele pe termen lung ale diureticelor asupra mortalității nu sunt cunoscute.1,2,8
inhibitori ai ECA: inhibitorii ECA reduc activitatea sistemului renină-angiotensină-aldosteron prin blocarea conversiei angiotensinei I în angiotensină II, prevenind vasoconstricția indusă de angiotensină II. De asemenea, inhibă eliberarea de aldosteron, ducând la o scădere a retenției de sodiu și lichide. Aceste efecte combinate reduc atât preîncărcarea, cât și postîncărcarea și încetinesc progresia remodelării cardiace.Inhibitorii ECA 1,2 pot avea, de asemenea, activitate suplimentară cu creșterea kininelor și producția de prostaglandine mediată de kinină.2 Peste 30 de studii clinice controlate care evaluează eficacitatea inhibitorilor ECA au demonstrat că inhibitorii ECA reduc riscul de deces și riscul combinat de deces și spitalizări. Toți pacienții cu insuficiență cardiacă sistolică ventriculară stângă trebuie să primească un inhibitor ECA, cu excepția cazului în care este contraindicat (angioedem, stenoză bilaterală a arterei renale, potasiu seric >5, 5 mEq/l, sarcină, hipotensiune arterială simptomatică sau insuficiență renală instabilă). Inhibitorii ECA trebuie inițiați la doze mici și titrați lent pe baza tolerabilității efectelor adverse.1,2,8
Bra: comparativ cu studiile cu inhibitori ECA, mai puține studii clinice au studiat utilizarea Bra la pacienții cu insuficiență cardiacă; astfel, acești agenți sunt rezervați pacienților cu intoleranță demonstrată la inhibitorii ECA. Bra blochează selectiv angiotensina II prin legarea de receptorul angiotensinei. Bra reduce severitatea reacțiilor adverse la kinină, cum ar fi tusea și angioedemul, deși angioedemul a fost raportat la acești agenți. Adăugarea unui ARB la terapia standard, inclusiv un inhibitor ECA, poate reduce dimensiunea ventriculului stâng și numărul de spitalizări, dar dovezile sunt insuficiente în reducerea mortalității.2,8 un studiu a arătat că candesartanul adăugat la un inhibitor ECA a redus decesele cardiovasculare.9 cu toate acestea, un alt studiu cu valsartan la pacienți cu insuficiență cardiacă MIand nu a demonstrat niciun beneficiu al valsartanului și al unui inhibitor ECA administrat împreună, comparativ cu un inhibitor ECA administrat în monoterapie.10 prescrierea unei combinații de inhibitori ECA, ARB și antagoniști ai aldosteronului nu este recomandată din cauza riscului de hiperkaliemie. ARB rămân o alternativă la inhibitorii ECA în tratamentul insuficienței cardiace.2
blocante ale receptorilor Beta-adrenergici: s-a demonstrat că trei tipuri de beta-blocante reduc mortalitatea: metoprolol cu eliberare susținută și bisoprolol, care blochează selectiv receptorii beta-1 și carvedilol, care blochează receptorii alfa-1, beta-1 și beta-2.1,2,8 în comparație, un studiu a arătat că metoprololul cu acțiune scurtă a avut un efect mai mic în comparație cu carvedilolul, dar doza de metoprolol utilizată a fost mai mică decât doza țintă recomandată.11 în plus față de terapia standard, beta-blocantele au arătat o reducere combinată a decesului și a spitalizării pentru insuficiența cardiacă. Beta-blocantele inhibă efectele adverse ale sistemului nervos simpatic, depășind efectele inotrope negative.2 În general, beta-blocantele trebuie inițiate la doze foarte mici, titrate lent la intervale de cel puțin două săptămâni și nu retrase brusc, din cauza riscului de agravare a insuficienței cardiace și a decompensării acute.1,2
antagoniști ai aldosteronului: antagoniștii aldosteronului blochează receptorul aldosteronului în tubul distal al nefronului, rezultând retenție de potasiu, excreție de sodiu și diureză ușoară. Antagoniștii aldosteronului sunt recomandați la pacienții cu insuficiență cardiacă moderată severă sau severă și decompensare recentă sau la cei cu disfuncție ventriculară stângă la scurt timp după IM.2 Când s-a adăugat spironolactonă în doză mică la un inhibitor ECA la pacienții cu insuficiență cardiacă NYHA clasa III și IV, pacienții au prezentat o reducere cu 30% a mortalității de orice cauză.12 un alt studiu a arătat că eplerenona a condus la o reducere a mortalității la pacienții cu FEVS mai puțin de 40% în decurs de 14 zile de la IM, deși nu există date privind utilizarea eplerenonei în tratamentul insuficienței cardiace legate de alte cauze decât im.13 cel mai important factor limitativ al antagoniștilor aldosteronului este hiperkaliemia care poate pune viața în pericol.2,14 hiperkaliemia crește progresiv atunci când creatinina serică depășește 1,6 mg/dL, chiar dacă studiile au examinat antagoniști ai aldosteronului la pacienții cu creatinină serică la nivel de intrare de 2,0 până la 2,5 mg/dl. În plus, antagoniștii aldosteronului trebuie evitați la pacienții cu potasiu seric mai mare de 5, 0 mEq pe litru.2
digoxină: digoxina este o glicozidă cardiacă care acționează pentru a crește contractilitatea inimii prin inhibarea pompei de sodiu-potasiu adenozin trifosfatază (ATPază), crescând astfel calciul intracelular. Digoxina este recomandată pentru controlul simptomatic la pacienții cu insuficiență cardiacă ușoară până la moderată NYHA clasa II sau III.2 într-o analiză post-hoc, concentrațiile serice de digoxină cuprinse între 0,5 și 0,9 ng/mL au scăzut spitalizările; cu toate acestea, concentrațiile mai mari de 1 ng/mL au fost asociate cu o tendință de creștere a mortalității comparativ cu placebo.15 deși studiile nu au arătat că digoxina reduce mortalitatea, acest agent poate îmbunătăți simptomele și intoleranța la exerciții fizice, reduce spitalizările și îmbunătățește calitatea generală a vieții.2,8,16
Asociere Vasodilatatoare: Recomandarea de hidralazină și dinitrat de izosorbid (ISDN) în combinație este rezervată pacienților care au demonstrat incapacitatea de a tolera un inhibitor ECA sau ARB. Cu toate acestea, într-un studiu recent care a implicat o cohortă de pacienți afro-americani cu insuficiență cardiacă simptomatică NYHA III sau IV, adăugarea combinației de hidralazină și ISDN la terapia standard (adică inhibitor ECA, diuretic și beta-blocant) a dus la o îmbunătățire cu 43% a supraviețuirii și o reducere cu 33% a riscului primei spitalizări față de placebo.17 în teorie, combinația hidralazină și ISDN poate spori biodisponibilitatea oxidului nitric.2 combinația ISDN și hidralazină (BiDil) este aprobată de FDA numai pentru afro-americani ca terapie adjuvantă la terapia standard de insuficiență cardiacă.18 hidralazina este un vasodilatator arteriol, care acționează pentru a scădea după încărcare, în timp ce ISDN este un vasodilatator venos, care acționează pentru a reduce preîncărcarea. Această combinație de vasodilatatoare nu este preferată față de inhibitorii ECA sau ARB, deoarece poate avea efecte adverse intolerabile, cum ar fi dureri de cap sau amețeli și probleme de conformitate, cum ar fi dozele pierdute, dar poate fi utilizată ca terapie adjuvantă pentru populația afro-americană.2
medicamente Alternative: frunzele de păducel cu flori, cunoscute și sub numele de extract de Crataegus, au fost susținute pentru insuficiență cardiacă ușoară (NYHA II). Prin studii in vitro, frunzele de păducel au demonstrat efecte inotrope pozitive, proprietăți vasodilatatoare și creșterea fluxului sanguin coronarian. Studiile au arătat o îmbunătățire a simptomelor subiective la pacienții cu insuficiență cardiacă ușoară. Datorită efectelor asemănătoare digitalisului, pacienții care iau atât extract de Crataegus, cât și digitalis trebuie monitorizați îndeaproape. Reacțiile adverse raportate au fost simptome gastro-intestinale, palpitații, dureri în piept și vertij.19,20
un alt medicament alternativ care a fost utilizat în tratamentul insuficienței cardiace este coenyzme Q10, o vitamină solubilă în grăsimi. Unele studii au demonstrat că coenzima Q10 a dus la îmbunătățirea frecvenței spitalizărilor, dispneei și edemelor.21 Cu toate acestea, un studiu randomizat, dublu-orb, controlat cu placebo, nu a demonstrat nicio diferență între coenyzme Q10 și placebo în ceea ce privește FEVS, toleranța la efort sau consumul maxim de oxigen la pacienții cu insuficiență cardiacă.22 efectele adverse documentate ale coenzimei Q10 au fost disconfortul gastro-intestinal, hipoglicemia și hipotensiunea.21 de studii clinice controlate cu extract de Crataegus și coenyzme Q10 sunt în curs de desfășurare pentru a evalua eficacitatea și siguranța în tratamentul insuficienței cardiace.20,21
medicamente dăunătoare în insuficiența cardiacă
mai multe clase de medicamente pot exacerba insuficiența cardiacă și trebuie evitate. Agenții antiaritmici, cu excepția amiodaronei sau dofetilidei, pot provoca un efect cardiodepresiv și proaritmic asupra inimii, ceea ce duce la decompensare acută.1,2 blocanții canalelor de calciu de primă generație au fost asociați cu creșterea evenimentelor cardiovasculare și agravarea insuficienței cardiace. Blocantele canalelor de calciu mai noi, cu acțiune îndelungată, amlodipina și felodipina par a fi sigure, dar niciun studiu nu a demonstrat o reducere semnificativă statistic a mortalității.2,8,23 tiazolidindionele au fost asociate cu creșterea în greutate și retenția de lichide, ceea ce poate duce la insuficiență cardiacă sau poate precipita o exacerbare acută a insuficienței cardiace. Cu toate acestea, edemul este mai probabil să apară atunci când tiazolidindionele sunt utilizate în asociere cu terapia cu insulină.24,25 astfel, tiazolidindionele nu sunt recomandate la pacienții cu diabet zaharat și insuficiență cardiacă NYHA clasa III sau IV.25-27 AINS provoacă retenție de sodiu și vasoconstricție periferică, precipitând o exacerbare acută a insuficienței cardiace. În plus, acestea scad eficacitatea și sporesc riscul de toxicitate din partea inhibitorilor ECA și a diureticelor. Există posibilitatea unei interacțiuni medicamentoase atunci când aspirina este utilizată în combinație cu inhibitori ECA, dar rămâne controversată și necesită studii suplimentare.2
rolul farmacistului
o înțelegere a beneficiilor terapiei medicamentoase în insuficiența cardiacă poate duce la o îngrijire farmaceutică optimă. Farmaciștii pot ajuta pacienții să identifice și să atenueze comportamentele cu risc ridicat, cum ar fi fumatul, consumul de alcool și consumul ilicit și dăunător de droguri OTC. În plus, farmaciștii trebuie să monitorizeze pacienții pentru progresia stării bolii, inclusiv semnele și simptomele insuficienței cardiace și să încurajeze pacienții să-și planifice greutatea.
încurajarea pacienților să respecte restricțiile alimentare, orientările privind exercițiile fizice și regimurile de medicamente pentru insuficiența cardiacă ar trebui să fie o prioritate a farmacistului. Nonaderența la medicamentele terapeutice a fost asociată cu o creștere a mortalității și poate fi legată de efectele secundare adverse ale medicamentelor. Farmaciștii ar trebui să monitorizeze și să încurajeze pacienții să fie conformi cu medicamentele lor pentru a reduce mortalitatea. Prin monitorizarea și educarea pacienților și a altor profesioniști din domeniul sănătății cu privire la efectele adverse legate de medicamente, farmaciștii pot contribui la creșterea conformității cu medicamentele. În plus, farmaciștii trebuie să fie conștienți de alternativele la medicamente, cum ar fi inhibitorii ECA și să discute cu alți furnizori de servicii medicale beneficiile mortalității asociate acestora, pentru a oferi îngrijiri farmaceutice optime și pentru a reduce riscul de mortalitate.
este posibil ca pacienții și furnizorii de servicii medicale să nu fie conștienți de asocierea dintre medicamentele obișnuite și exacerbările insuficienței cardiace. Deoarece unele medicamente OTC comune, inclusiv AINS, sunt contraindicate la pacienții cu insuficiență cardiacă, educarea pacientului despre motivul pentru care nu ar trebui să ia aceste medicamente este un alt rol vital pentru farmaciști. Farmaciștii trebuie să monitorizeze pacienții și să se consulte cu furnizorii de servicii medicale și cu pacienții cu privire la interacțiunile dăunătoare dintre medicamente și medicamente care pot duce la spitalizare.
1. Klein L, O ‘ Connor CM, Gattis WA și colab. Terapia farmacologică pentru pacienții cu insuficiență cardiacă cronică și funcție sistolică redusă: revizuirea încercărilor și considerațiilor practice. Sunt J Cardiol. 2003; 91(supliment): 18F-40F.
2. Hunt SA, Abraham WT, Chin MH și colab. Actualizarea ghidului ACC/AHA 2005 pentru diagnosticul și gestionarea insuficienței cardiace cronice la adult: un raport al Colegiului American de Cardiologie/American Heart Association Task Force on Practice Guidelines (Comitetul de scriere pentru actualizarea ghidurilor din 2001 pentru evaluarea și gestionarea insuficienței cardiace). Colegiul American de Cardiologie site-ul web. Disponibil la: www.acc.org/clinical/guidelines/failure//index.pdf.
3. Francis GS, Gassler JP, Sonnenblick EH. Fiziopatologia și diagnosticul insuficienței cardiace. În: Fuster V, și colab., eds. Hurst E Inima. A 10-a ed. New York, NY: McGraw-Hill; 2001:655-686.
4. Dei Cas L, Metra M, Nodari S și colab. Prevenirea și gestionarea insuficienței cardiace cronice la pacienții cu risc. Sunt J Cardiol. 2003; 91(supliment): 10F-17F.
5. Chobanian AV, Bakris GL, negru HR, și colab. Al șaptelea raport al Comitetului Național mixt pentru prevenirea, detectarea, evaluarea și tratamentul hipertensiunii arteriale. Hipertensiune arterială. 2003;42:1206-1252.
6. Frigerio M, Oliva F, Turazza FM, Bonow RO. Prevenirea și gestionarea insuficienței cardiace cronice în managementul pacienților asimptomatici. Sunt J Cardiol. 2003; 91(supliment): 4F-9F.
7. Colonna P, Sorino M, D ‘ Agostino C și colab. Îngrijirea nonfarmacologică a insuficienței cardiace: consiliere, restricție dietetică, reabilitare, tratamentul apneei de somn și ultrafiltrare. Sunt J Cardiol. 2003; 91 (supliment): 41F-50F.
8. McConaghy JR, Smith SR. tratamentul ambulatoriu al insuficienței cardiace sistolice. Sunt Medic De Familie. 2004;70:2157-2164.
9. Young JB, Dunlap ME, Pfeffer MA și colab. Reducerea mortalității și morbidității cu candesartan la pacienții cu insuficiență cardiacă cronică și disfuncție sistolică a ventriculului stâng: rezultatele studiilor de fracție de ejecție a ventriculului stâng scăzut CHARM. Circulație. 2004;110:2618-2626.
10. Cohn JN, Tognoni G. Un studiu randomizat al blocantului receptorilor angiotensinei valsartan în insuficiența cardiacă cronică. N Engl J Med. 2001;345:1667-1675.
11. Poole-Wilson PA, Swedbery K, Cleland JG și colab. Compararea carvedilolului și metoprololului cu privire la rezultatele clinice la pacienții cu insuficiență cardiacă cronică în studiul european carvedilol sau metoprolol (COMET): studiu randomizat controlat. Lancet. 2003;362:7-13.
12. Pitt B, Zannad F, Remme WJ și colab. Efectul spironolactonei asupra morbidității și mortalității la pacienții cu insuficiență cardiacă severă. N Engl J Med. 1999;341:709-717.
13. Pitt B, Remme W, Zannad F și colab. Eplerenona, un blocant selectiv al aldosteronului, la pacienții cu disfuncție ventriculară stângă după infarct miocardic. N Engl J Med. 2003;348:1309-1321.
14. Aldactonă . Chicago, IL: Pharmacia Corporation; iulie 2003.
15. Ahmed a, bogat MW, dragoste TE, și colab. Digoxina și reducerea mortalității și spitalizării în insuficiența cardiacă: o analiză cuprinzătoare post-hoc a studiului DIG. Eur Inima J. 2006; 27:178-186.
16. Grupul De Investigații Digitalice. Efectul digoxinei asupra mortalității și morbidității la pacienții cu insuficiență cardiacă. N Engl J Med. 1997;336:525-533.
17. Taylor al, Ziesche S, Yancy C, și colab. Combinație de izosorbid dinitrat și hidralazină la negri cu insuficiență cardiacă. N Engl J Med. 2004;351:2049-2057.
18. BiDil . Lexington, MA: Nitromed Inc.; August 2005.
19. De Smet PA. Remedii din plante. N Engl J Med. 2002;347:2045-2056.
20. Holubarsch CJ, Colucci WS, Meinertz T, și colab. Supraviețuirea și prognosticul: investigarea extractului de Crataegus WS 1442 în insuficiența cardiacă congestivă (SPICE) – rațiune, design de studiu și protocol de studiu. Eur J Inima Eșua. 2000;2:431-437.
21. Bonadkar RA, Guarneri E. Coenzima Q10. Sunt Medic De Familie. 2005;72:1065-1070.
22. Khatta M, Alexander BS, Krichten CM și colab. Efectul coenyzme Q10 la pacienții cu insuficiență cardiacă congestivă. Ann Intern Med. 2000;132:636-640.
23. De Vries RJM, Van Veldhuisen DJ, Dunselman PHJM. Eficacitatea și siguranța blocantelor canalelor de calciu în insuficiența cardiacă: concentrați-vă pe studiile recente cu dihidropiridine de a doua generație. Am Heart J. 2000; 139: 185-194.
24. Delea TE, Edelsberg JS, Hagiwara M, și colab. Utilizarea tiazolidindionelor și riscul de insuficiență cardiacă la persoanele cu diabet zaharat de tip 2. Îngrijirea Diabetului. 2003;26:2983-2989.
25. Hollenberg NK. Considerații pentru gestionarea problemelor dinamice fluide asociate cu tiazolidindionele. Sunt J Med. 2003; 115: 111S-115S.
26. Avandia . Parcul triunghiului de cercetare, NC: GlaxoSmithKline; August 2005.
27. Actos . Lincolnshire, IL: Takeda Pharmaceutical American Inc.; August 2004.
pentru a comenta acest articol, contactați [email protected].