het doel van ablatieve therapie is het vernietigen van het Barrett-epitheel tot een voldoende diepte om de intestinale metaplasie te elimineren en hergroei van plaveiselepitheel mogelijk te maken. Een aantal modaliteiten zijn geprobeerd, gewoonlijk in combinatie met medische of chirurgische therapie omdat succesvolle ablatie een antacidummilieu lijkt te vereisen.
humane studies zijn uitgevoerd met radiofrequente ablatie( RFA), fotodynamische therapie (PDT), argon plasma coagulatie (APC), multipolaire electrocoagulatie (MPEC), verwarmingssondes, verschillende vormen van lasers, endoscopische mucosale resectie (EMR) en cryotherapie.
ablatieve therapie is in opkomst als een levensvatbaar alternatief voor chirurgische resectie of oesofagectomie voor patiënten met hooggradige dysplasie in Barrett-slokdarm. In feite is ablatie in de meeste grote medische centra eerstelijnstherapie. Uit een studie van Prasad bleek dat het overlevingspercentage van 5 jaar voor patiënten met hooggradige dysplasie in Barrett-slokdarm die werden behandeld met PDT en EMR vergelijkbaar was met dat van patiënten die werden behandeld met slokdarmoperatie.
een retrospectieve cohortstudie bij 166 patiënten met dysplastische Barrett-slokdarm toonde aan dat endoluminale therapie waarbij endoscopische mucosale resectie en ablatie worden gecombineerd, een veilige en effectieve behandeling is voor Barrett-slokdarm.
radiofrequente ablatie
RFA is goedgekeurd door de FDA voor eradicatie van hooggradige dysplasie in Barrett-slokdarm. Het is ook een behandelingsoptie voor laaggradige dysplasie bij Barrett-oesophgus, op voorwaarde dat de risico ‘ s en voordelen grondig met de patiënt worden besproken. RFA is een ballongebaseerd, bipolair radiofrequent ablatiesysteem. Deze techniek vereist het gebruik van sizing ballonnen om de binnendiameter van het gerichte gedeelte van de slokdarm te bepalen. Dit wordt gevolgd door plaatsing van een ballon-gebaseerde elektrode met een 3-cm lang behandelingsgebied dat strak gescheiden, bipolaire elektroden die afwisselen in polariteit bevat. De elektrode wordt vervolgens bevestigd aan een radiofrequentiegenerator en een vooraf ingestelde hoeveelheid energie wordt geleverd in minder dan 1 seconde bij 350 W.
Shaheen et al toonden aan dat RFA geassocieerd was met een hoge mate van volledige eradicatie van dysplasie en intestinale metaplasie en een verminderd risico op ziekteprogressie bij patiënten met dysplastische Barrett-slokdarm.
in de studie trad volledige eradicatie op bij 90,5% van de patiënten met laaggradige dysplasie die radiofrequente ablatie kregen, vergeleken met 22.7% van de patiënten in de controlegroep die een schijnprocedure ondergingen. Onder de patiënten met hooggradige dysplasie kwam volledige eradicatie voor bij 81% van degenen in de ablatiegroep, terwijl volledige eradicatie voorkwam bij slechts 19% van de patiënten in de controlegroep.
patiënten in de ablatiegroep hadden minder ziekteprogressie dan die in de controlegroep (respectievelijk 3,6% vs 16,3%) en minder kankers dan patiënten in de controlegroep (respectievelijk 1,2% vs 9,3%).
in een gerandomiseerd onderzoek bij 136 patiënten met Barrett-slokdarm en laaggradige dysplasie, vonden Phoa et al dat in vergelijking met endoscopische surveillance, endoscopische radiofrequente ablatie (RFA) de snelheid van neoplastische progressie tot hooggradige dysplasie of adenocarcinoom significant verminderde.
gedurende 3 jaar follow-up verminderde RFA het risico op progressie tot hooggradige dysplasie of adenocarcinoom van 26,5% tot 1,5% (p < .001) en verlaagde het risico op progressie tot adenocarcinoom van 8,8% tot 1,5% (P = .03). Bij de patiënten in de ablatiegroep was het percentage volledige eradicatie 92,6% voor dysplasie en 88,2% voor intestinale metaplasie, tegenover 27,9% voor dysplasie en 0% voor intestinale metaplasie bij de patiënten in de surveillancegroep.
gebruik van endoscopische mucosale resectie vóór RFA lijkt het risico op falen van de behandeling voor Barrett–oesofagusgerelateerde dysplasie en Barrett–oesofagus-geassocieerd intramucosaal adenocarcinoom significant te verminderen, terwijl een significante voorspeller van falen van de behandeling de aanwezigheid van intramucosaal adenocarcinoom lijkt te zijn waarbij 50% of meer van het zuilvormige metapastische gebied bij indexonderzoek betrokken is.
PDT
PDT omvat het gebruik van een fotosensibiliserende stof die zich ophoopt in weefsel en lokale necrose induceert door de productie van intracellulaire vrije radicalen na blootstelling aan licht bij een bepaalde golflengte. Typisch, wordt hematoporfyrine gebruikt als photosensitizing agent omdat het een grotere affiniteit voor neoplastisch weefsel heeft.
er is ook een ander middel gebruikt, 5-aminolevulinezuur (ALA), dat endogeen protoporfyrine IX induceert en selectiviteit heeft voor het slijmvlies over diepere submucosale lagen. De resultaten zijn veelbelovend voor de regressie van Barrett slokdarm, evenals voor de behandeling van dysplasie en oppervlakkig carcinoom.
bij gebruik van PTD voor de behandeling van 100 patiënten—waaronder 73 met hooggradige dysplasie en 13 met oppervlakkig adenocarcinoom-vonden Overholt et al.dat Barrett mucosa bij 43 patiënten volledig werd geëlimineerd en dysplasie bij 78 patiënten.
andere studies hebben vergelijkbare responspercentages aangetoond, maar Barrett-epitheel onder de oppervlakkige plaveiselaag is waargenomen, wat erop wijst dat dieper geplaatste pluripotente cellen bewaard kunnen blijven. Bovendien, is PDT een dure en tijdrovende inspanning, en vroeg gebruik werd gecompliceerd door slokdarm strictuur die dilatatie in 58% van patiënten vereisen. PDT is grotendeels vervangen door RFA in de meeste medische centra die ablatie uitvoeren.
APC ablatie
APC is een methode voor contactvrije hoogfrequente stroomstolling waarbij het verbranden van weefsel stopt zodra het gebied is verwijderd. Van één onderzoek met hoogvermogensapc werd gemeld dat het na gemiddeld 1,96 sessies bij 33 van de 33 patiënten resulteerde in volledig herstel van plaveiselmucosa. De belangrijkste complicaties waren pijn op de borst en odynofagie, die bij 57,5% van de patiënten optraden en 3-10 dagen duurden. Slechts 3 patiënten ondervonden strictuur, die gemakkelijk met verwijding werd behandeld. Slechts 1 endoscopisch, zowel als histologisch, recidief werd waargenomen bij een gemiddelde follow-up van 10,6 maanden, maar dit was bij een patiënt met een ineffectieve nissen fundoplicatie.
andere studies waren minder bemoedigend, met persistentie van residuele foci van Barrett-epitheel onder de neosquame voering in 22-29%; diepe slokdarmulceratie met massale bloeding, perforatie en zelfs dood zijn gemeld.
MPEC ablatie
MPEC is een methode waarbij het slijmvlies wordt afgebroken door direct contact met een elektrocauterisonde. Sampliner et al gebruikten deze techniek om 10 patiënten met LSBE te behandelen, waarbij de helft van de eigen slokdarm van de patiënt als interne controle werd gebruikt, en vonden dat alle 10 patiënten het behandelde segment hadden geëlimineerd door visuele en biopsiecriteria na 6 maanden; het onbehandelde segment bleef onveranderd bij de patiënten, ondanks zuuronderdrukking. De behandeling nam gemiddeld 2,5 sessies in beslag en 5 patiënten hadden complicaties in totaal 75 sessies (2 voorbijgaande odynofagie, 1 voorbijgaande dysfagie, 1 pijn op de borst en 1 bloeding in het bovenste deel van het maagdarmkanaal).
In een 10 jaar durende follow-upstudie bij 139 patiënten met Barrett-slokdarm werd MPEC ablatieve therapie geassocieerd met complicaties (alle kleine) bij minder dan 5% van de patiënten. Terugkerende Barrett-slokdarm kwam voor bij minder dan 5% van de patiënten. Bij geen van de patiënten ontwikkelde zich adenocarcinoom of hooggradige dysplasie van de slokdarm. Deze resultaten wezen op de werkzaamheid en veiligheid op lange termijn van mucosale ablatie in Barrett-slokdarm.
laserablatie
Lasers zijn gebruikt in talrijke kleine studies voor de eradicatie van Barrett-slokdarm. De resultaten waren minder consistent met deze modaliteit dan met de hierboven genoemde. Studies die volledige of gedeeltelijke endoscopische regressie aantoonden, werden verward door de persistentie van klierelementen Onder het neosquameuze epitheel in maar liefst een derde van de gevallen.
cryoablatie
een van de nieuwere ablatieve technieken is lagedrukcryospray-ablatie met vloeibare stikstof, die in de instelling van de auteur is ontwikkeld. De componenten van het lagedrukspuit cryoablatieapparaat zijn als volgt:
-
Vloeibare stikstof tank
-
Elektronische console – Voor de monitoring en controle van cryogeen release
-
Dubbele voetpedaal – Voor het regelen van cryogeen release en verwarming van de katheter
-
Katheter – Een meerlaagse, 7-9F, open-katheter voor het spuiten van supercold het gas van de stikstof via een bovenste endoscoop
Het mechanisme van de verwonding is uniek in vergelijking met andere ablatieve technieken. Cryoablation veroorzaakt apoptosis, veroorzaakt cryonecrose bij superkoude temperaturen (-76°C tot -196°C), resulteert in transiënte ischemie, en kan immune stimulatie veroorzaken. Het Barrett-epitheel is resistent tegen apoptose en kan daarom bij uitstek geschikt zijn voor behandeling door cryoablatie.
een pilotstudie aan de auteursinstelling waarbij cryoablatie werd gebruikt bij Barrett-slokdarm met een graad van dysplasie variërend van geen dysplasie tot multifocale, hooggradige dysplasie, resulteerde in 78% van de gevallen in volledige endoscopische omkering van Barrett-slokdarm, zonder subsquame SIM of dysplasie na 6 maanden follow-up. Deze resultaten moeten door andere instellingen worden bevestigd. (Zie de afbeeldingen hieronder.)
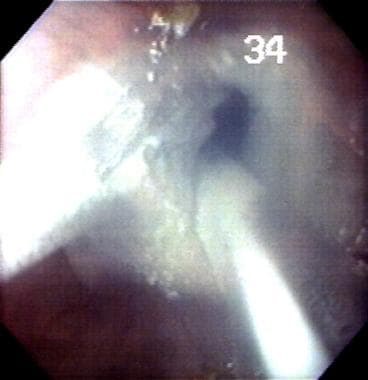 cryoablatie van slokdarmwand in Barrett-slokdarm (BE). Dit is een van de nieuwste experimentele ablatieve therapieën voor de slokdarm uitgevoerd in het laboratorium van de auteur.
cryoablatie van slokdarmwand in Barrett-slokdarm (BE). Dit is een van de nieuwste experimentele ablatieve therapieën voor de slokdarm uitgevoerd in het laboratorium van de auteur.  blaarvorming van de slokdarm mucosale laag na cryoablatie in Barrett slokdarm (BE).
blaarvorming van de slokdarm mucosale laag na cryoablatie in Barrett slokdarm (BE).