Medicaid non-emergency medical transportation (NEMT) benefit facilita l’accesso alle cure per i beneficiari a basso reddito che altrimenti potrebbero non avere un mezzo affidabile e conveniente per raggiungere gli appuntamenti di assistenza sanitaria. NEMT assiste anche le persone con disabilità che hanno appuntamenti frequenti e le persone che hanno limitate opzioni di trasporto pubblico e lunghi tempi di viaggio verso gli operatori sanitari, come quelli nelle zone rurali. Le spese NEMT ammissibili per i fondi federali Medicaid matching includono una vasta gamma di servizi, come taxi, autobus di trasporto pubblico e metropolitane, e programmi van. Sebbene i dati completi sulle spese di Medicaid NEMT non esistano perché gli stati non sono tenuti a riferire separatamente su questa voce, il programma di ricerca cooperativa Transit, un’entità di ricerca indipendente finanziata dal governo federale, stima la spesa NEMT a billion 3 miliardi all’anno, meno dell’uno per cento delle spese totali di Medicaid.1 Questo numero breve descrive il beneficio NEMT, come gli stati amministrano, e le ragioni che i beneficiari utilizzano frequentemente NEMT. Esplora anche le attuali questioni politiche relative a NEMT nel contesto delle deroghe alternative all’espansione di Medicaid.
- Qual è il vantaggio di trasporto medico non di emergenza di Medicaid?
- Come viene somministrato il Medicaid NEMT Benefit?
- Perché i beneficiari di Medicaid utilizzano NEMT?
- Qual è il ruolo di NEMT nelle rinunce all’espansione di Medicaid?
- Qual è l’impatto della rinuncia a NEMT per gli adulti in espansione?
- Guardando al futuro
Qual è il vantaggio di trasporto medico non di emergenza di Medicaid?
I programmi di Stato Medicaid sono tenuti a fornire il trasporto necessario per i beneficiari da e verso i fornitori. I servizi NEMT non sono inclusi nell’elenco statutario delle prestazioni obbligatorie di Medicaid,ma sono richiesti da un regolamento federale di lunga data, 2 basato sull’autorità statutaria del Dipartimento della Salute e dei servizi umani per richiedere ai piani statali di Medicaid di fornire metodi di amministrazione necessari per il loro corretto ed efficiente funzionamento.3 Inoltre, come parte del beneficio di screening, diagnosi e trattamento precoce e periodico (EPSDT), gli stati sono tenuti a offrire ai bambini dalla nascita ai 21 anni e alle loro famiglie “l’assistenza necessaria con il trasporto” da e verso i fornitori.4
Come viene somministrato il Medicaid NEMT Benefit?
Le agenzie di Stato Medicaid hanno una notevole latitudine nel modo in cui amministrano i benefici NEMT. La legge federale contiene un’ampia linea guida che i piani di stato Medicaid devono specificare i metodi utilizzati per fornire NEMT.5 La maggior parte degli stati utilizza società di brokeraggio di terze parti per coordinare il trasporto per i beneficiari in cambio di un pagamento capitated, mentre alcuni stati forniscono NEMT direttamente tramite rimborsi a pagamento per il servizio, e altri ancora si basano su un mix di brokeraggio capitated, consegna diretta e programmi di voucher di trasporto pubblico a seconda delle esigenze geografiche6
La spesa statale per i servizi Medicaid NEMT può essere rimborsata come spesa amministrativa o come spesa per il servizio medico. Il rimborso come spesa amministrativa limita la percentuale di assistenza medica federale (FMAP), o la quantità di fondi corrispondenti federali disponibili, al 50% come le altre spese amministrative. La rivendicazione come spesa amministrativa offre agli stati una maggiore flessibilità nella progettazione del sistema di consegna ed elimina la libera scelta del requisito del fornitore, consentendo contratti con un unico fornitore e modelli di pagamento alternativi, come i buoni. Rivendicare NEMT come spesa per il servizio medico consente il rimborso al FMAP regolare dello stato, che varia da 50 a 74.63% in FY 2017, a seconda dello stato reddito pro capite, per la maggior parte delle popolazioni.7 La richiesta come spesa per il servizio medico rende generalmente NEMT soggetta a linee guida aggiuntive, inclusa l’offerta ai beneficiari di una libera scelta dei fornitori e la copertura dei viaggi per i fornitori di assistenza. Tuttavia, il Deficit Reduction Act (DRA) di 2005 ha aggiunto un’opzione per gli stati di includere i programmi di intermediazione NEMT nei loro piani di stato Medicaid dove conveniente.Gli Stati 8 che utilizzano l’opzione DRA possono richiedere NEMT come spesa medica, accedendo al loro normale FMAP, limitando al contempo la libera scelta del fornitore dei beneficiari e variando i programmi NEMT per regione geografica e per quantità, durata e portata.9
Perché i beneficiari di Medicaid utilizzano NEMT?
NEMT può essere un mezzo economico per facilitare l’accesso alle cure per i beneficiari di Medicaid. Uno studio ha stimato che almeno 3,6 milioni di persone perdono o ritardano le cure mediche ogni anno perché mancano di mezzi di trasporto disponibili o accessibili.10 Questo studio ha rilevato che un migliore accesso a NEMT per questa popolazione è conveniente o conveniente per tutte le condizioni mediche 12 analizzate, compresi i servizi preventivi come l’assistenza prenatale e le condizioni croniche come l’asma, le malattie cardiache e il diabete.11 Un altro studio ha rilevato che gli adulti che non hanno il trasporto alle cure mediche hanno maggiori probabilità di avere condizioni di salute croniche che possono degenerare in necessità di cure di emergenza se non gestite correttamente.12 Questo studio ha anche osservato che gli adulti che non hanno il trasporto alle cure mediche sono sproporzionatamente poveri, anziani e disabili e hanno maggiori probabilità di avere più condizioni di salute.13 Più recentemente, un rapporto per l’Arkansas Health Reform Task Force ha citato studi nazionali che mostrano un ritorno positivo sugli investimenti per NEMT e ha raccomandato che lo stato mantenga la sua attuale struttura benefica Medicaid NEMT in quanto si è dimostrato conveniente.14
I beneficiari utilizzano frequentemente NEMT per accedere ai servizi sanitari comportamentali, ai servizi sanitari preventivi e alla cura di condizioni croniche. Mentre non ci sono completi di dati nazionali sulla beneficiario uso di NEMT (perché gli stati non sono tenuti separatamente relazione di questo tipo di dati), le informazioni da una società che fornisce Medicaid NEMT servizi in 32 stati indica che più frequentemente citati motivi per l’utilizzo di NEMT accesso behavioral health services (tra cui la salute mentale e il trattamento di abuso della sostanza), dialisi, servizi di prevenzione (tra cui le visite del medico), visite specialistiche, fisioterapia/riabilitazione, e di giorno dell’adulto servizi di assistenza sanitaria.15 (Figura 1)
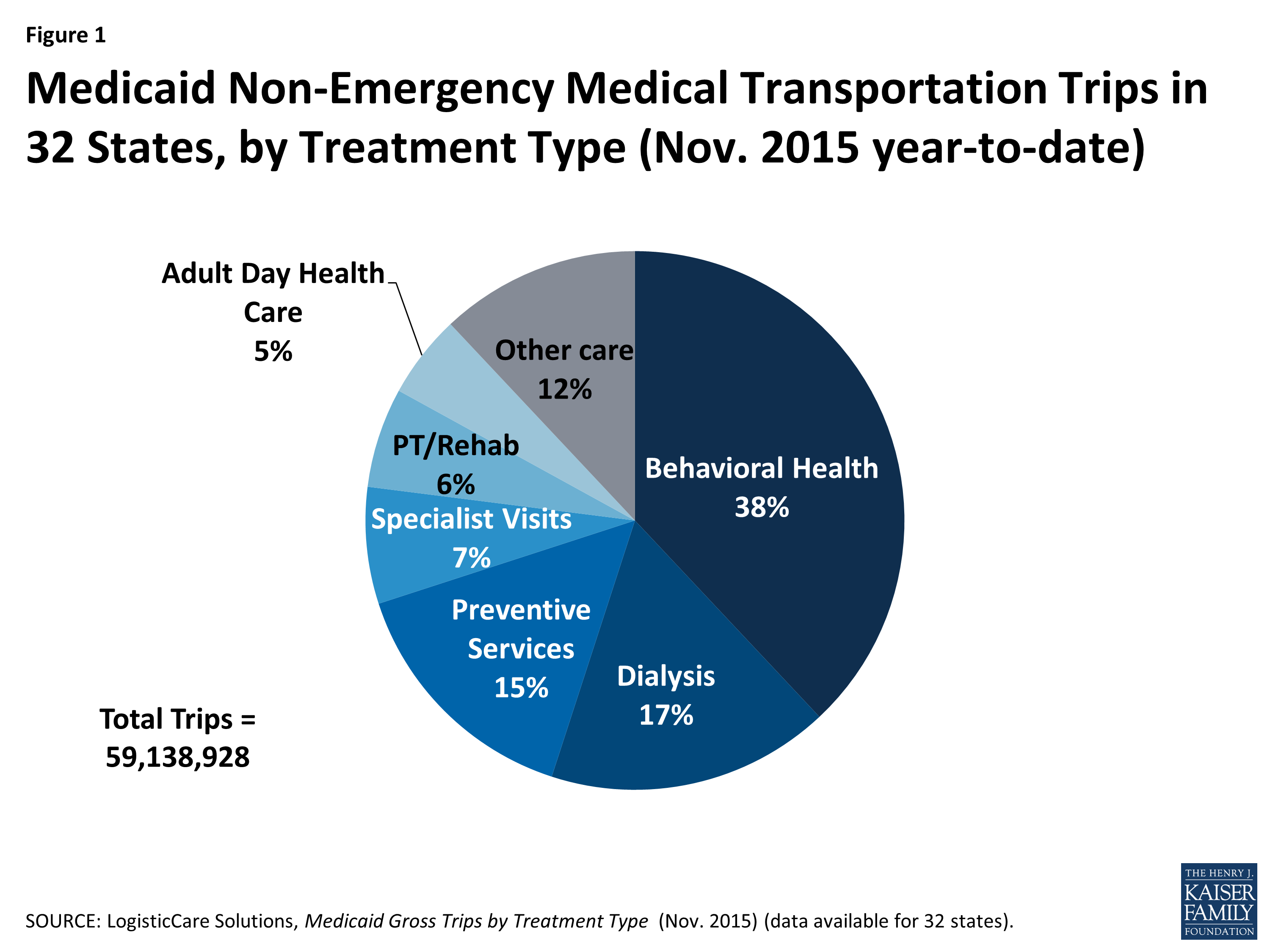
Figura 1: Medicaid Viaggi di trasporto medico non di emergenza in 32 Stati, per tipo di trattamento (Nov. 2015 anno-to-date)
I beneficiari adulti di Medicaid utilizzano spesso NEMT per accedere ai servizi sanitari comportamentali. Ad esempio, i dati sull’uso di NEMT in 2 stati (Nevada e New Jersey) che hanno adottato l’espansione Medicaid dell’ACA mostrano che sia gli adulti di espansione che quelli che erano idonei per Medicaid prima dell’ACA usano più frequentemente NEMT per accedere ai servizi di trattamento per la salute mentale e l’abuso di sostanze (oltre il 40% dei viaggi totali per entrambi i gruppi in NJ e oltre il 30% dei viaggi totali per entrambi i gruppi in NV, da febbraio. ad aprile 2014).16 Questi dati indicano anche che l’uso di NEMT da parte degli adulti in espansione è cresciuto nel tempo (dall ‘ 1,9% al 5,1% da febbraio. 2014 fino ad aprile 2015 in NJ, e da 1.5% a 5.2% da marzo 2014 ad aprile 2015 in NV).17 Ciò potrebbe essere dovuto ai beneficiari che apprendono la disponibilità di questi servizi man mano che sono iscritti più a lungo e hanno più esperienza con l’uso e la comprensione del programma Medicaid.
Espansione adulti e bambini in particolare usano frequentemente NEMT per accedere alle cure preventive. Quando si considerano i primi dieci motivi per l’uso di NEMT, gli adulti di espansione in Nevada e New Jersey erano più propensi dei tradizionali beneficiari di Medicaid a utilizzare NEMT per accedere ai servizi preventivi (54% maggiore utilizzo per i servizi preventivi in NJ da febbraio. 2014 ad aprile 2015, e 53% maggiore utilizzo per i servizi preventivi in NV da marzo 2014 ad aprile 2015).18 Un altro studio ha rilevato che i bambini che hanno utilizzato il programma Medicaid NEMT del Texas erano significativamente più propensi ad accedere ai servizi preventivi di EPSDT, ad un ritmo di quasi un’altra visita all’anno.19 Questi servizi possono contribuire ad affrontare le disparità sanitarie nella prima infanzia, come quelle derivanti da fattori socioeconomici. I servizi NEMT hanno anche facilitato l’accesso dei bambini del Texas a appuntamenti periodici, come vaccinazioni di routine, screening della vista e visite neonatali.
Qual è il ruolo di NEMT nelle rinunce all’espansione di Medicaid?
Gli adulti che hanno diritto a Medicaid nell’ambito dell’espansione dell’Affordable Care Act fino a 138% FPL devono ricevere un pacchetto di benefici che include NEMT.20 Come con altri beneficiari, NEMT per gli adulti di espansione può essere considerato una spesa amministrativa o una spesa di servizio medico ai fini della rivendicazione fondi corrispondenti federali. NEMT ha affermato che la spesa per il servizio medico per gli adulti di espansione è soggetta alla FMAP avanzata dell’ACA, che è sostanzialmente superiore alle normali FMAP degli stati, 100% fino al 2016 e gradualmente diminuisce al 90% entro il 2020, dove rimane indefinitamente.21
Due stati (Iowa e Indiana) con le dimostrazioni approvate della Sezione 1115 per espandere Medicaid in modi diversi dalla legge federale esistente stanno implementando deroghe limitate nel tempo di NEMT.22 (La dimostrazione della Pennsylvania includeva anche una deroga NEMT limitata, anche se la Pennsylvania successivamente è passata a un’espansione Medicaid tradizionale, e la sua dimostrazione non viene più implementata.23) Le rinunce NEMT di Iowa e Indiana escludono individui fragili dal punto di vista medico. Questi stati hanno cercato deroghe perché stanno cercando di offrire un pacchetto di benefici agli adulti di espansione simile alla copertura assicurativa privata, che non include NEMT.
Alcuni altri stati sono interessati a rinunciare NEMT come parte delle dimostrazioni di espansione Medicaid. Arizona ha un’applicazione in sospeso con CMS che cerca una rinuncia di un anno di NEMT per gli adulti di espansione da 101-138% FPL.24 Rinunce NEMT erano anche parte delle proposte di espansione Medicaid discussi in Utah e Tennessee, anche se nessuna domanda di rinuncia da quegli stati sono stati presentati a CMS fino ad oggi.25
Un altro stato di rinuncia all’espansione di Medicaid, l’Arkansas, ha deciso di mantenere il suo vantaggio NEMT poiché lo stato ritiene che il suo modello di intermediazione si sia dimostrato conveniente. Nel modificare la sua rinuncia all’espansione Medicaid, Arkansas ha cercato l’autorità di limitare NEMT per gli adulti di espansione, ma successivamente ha stabilito un processo di autorizzazione preliminare per NEMT che non richiedeva l’autorità di rinuncia.26 Arkansas fornisce NEMT agli adulti di espansione come beneficio avvolgente su base a pagamento per servizio perché la sua intera popolazione di espansione Medicaid è tenuta a iscriversi all’assistenza premium di Marketplace e NEMT non è offerto nei piani di Marketplace.27 Un recente rapporto per l’Arkansas Health Reform Task Force (descritto sopra) ha raccomandato che lo stato mantenga NEMT sul posto perché esiste un “modello di intermediazione molto efficace per il trasporto medico non di emergenza (NEMT) con una struttura di benefici capitati che gestisce il programma in modo economico.”28
In risposta a un recente U. S. Lo studio del Government Accountability Office (GAO), afferma che “considera il beneficio NEMT cruciale per garantire l’accesso degli iscritti alle cure” e “desidera allineare i benefici per gli iscritti appena idonei a quelli offerti agli iscritti coperti dal tradizionale piano statale Medicaid” come tra le ragioni offerte per mantenere il beneficio NEMT per gli adulti di espansione.29 Dei 30 stati di espansione Medicaid studiati dal GAO a settembre, 2015, 25 ha riferito di non aver cercato di escludere NEMT quando hanno implementato l’espansione Medicaid dell’ACA e non stavano considerando di farlo.30 Il GAO ha rilevato che gli sforzi statali per escludere NEMT dagli adulti di espansione Medicaid non sono ” diffusi.”31
Qual è l’impatto della rinuncia a NEMT per gli adulti in espansione?
CMS ha condizionato l’estensione delle rinunce NEMT di Iowa e Indiana su una valutazione dell’impatto della rinuncia sull’accesso dei beneficiari alle cure.La rinuncia iniziale NEMT di 32 Iowa è stata approvata da gennaio a dicembre 2014 e la sua dimostrazione di espansione Medicaid scade a dicembre 31, 2016. La rinuncia NEMT iniziale di Indiana è stata approvata da gennaio 2015 a gennaio 2016 e la sua dimostrazione di espansione Medicaid scade a gennaio 2018.
I dati preliminari dello stato che valutano l’impatto della rinuncia NEMT dell’Iowa indicano che la rinuncia può avere implicazioni negative per l’accesso dei beneficiari alle cure. Un sondaggio sui beneficiari di fall 2014 ha rilevato che i beneficiari di Iowa Medicaid il cui pacchetto di benefici non include NEMT hanno maggiori probabilità rispetto a quelli con accesso a NEMT di aver bisogno di assistenza durante i viaggi per una visita sanitaria.33 CMS ha osservato che questi dati ” hanno sollevato preoccupazioni sull’accesso dei beneficiari in particolare per quelli con redditi inferiori al 100% del FPL.”34
CMS ha esteso le deroghe NEMT di Iowa e Indiana, in attesa di ulteriori risultati di valutazione. La rinuncia dell’Iowa è stata estesa fino al 31 luglio 2015 e di nuovo fino al 31 marzo 2016. La rinuncia dell’Indiana è stata temporaneamente estesa fino al 30 novembre 2016.
Sono previsti ulteriori dati provenienti dalle valutazioni delle deroghe NEMT, ma non ancora disponibili al pubblico. Dopo aver esaminato i risultati preliminari della valutazione, CMS incaricato Iowa per condurre un altro sondaggio per confrontare con i dati autunno 2014.35 Entro il 31 dicembre 2015, Iowa è stato quello di fornire CMS con i risultati di questa indagine e la sua bozza di valutazione dimostrazione provvisoria confrontando i risultati di utilizzo per i beneficiari che hanno un bisogno di trasporto insoddisfatto e che non hanno accesso a NEMT con altri beneficiari. Iowa è stato anche quello di presentare un piano di prontezza per l’inizio dei servizi NEMT nel caso in cui CMS non estende la rinuncia NEMT oltre marzo, 2016.36 Indiana deve presentare i dati dell’indagine statale e le analisi che valutano la sua rinuncia NEMT a CMS entro febbraio 29, 2016. Oltre ai risultati della valutazione dello stato, CMS ha osservato che prenderà in considerazione i dati del sondaggio beneficiario dalla valutazione dimostrazione federale in Indiana, nel determinare se estendere rinuncia di Indiana, a causa delle preoccupazioni di CMS circa le dimensioni del campione e l’uso limitato di gruppi di controllo nella valutazione dello stato.37
Il recente rapporto GAO identifica la diminuzione dell’accesso alle cure e l’aumento dei costi delle cure come potenziali implicazioni della rinuncia al NEMT per gli adulti in espansione.38 I gruppi di ricerca e di advocacy intervistati dal GAO come parte del suo studio hanno citato l’accesso ai problemi di assistenza in particolare per coloro che vivono in aree rurali o sottoservite e per quelli con condizioni di salute croniche.39 Mentre gli adulti di espansione che si qualificano come fragili dal punto di vista medico in Iowa e Indiana devono ricevere NEMT, alcuni intervistati hanno notato che le determinazioni di fragilità medica possono essere troppo limitate in termini di cui le persone con condizioni di salute croniche possono qualificarsi e possono comportare lunghe attese.Gli intervistati di 40 GAO hanno anche osservato che quelli ” senza accesso ai trasporti possono rinunciare alle cure preventive o ai servizi sanitari e finiscono per aver bisogno di cure più costose, come i servizi di ambulanza o le visite al pronto soccorso.”41
Guardando al futuro
I beneficiari di Medicaid si affidano a NEMT in assenza di altri mezzi di trasporto disponibili a prezzi accessibili per le cure mediche necessarie. L’evidenza sostiene questo servizio come misura economica o di risparmio per facilitare l’accesso alle cure per i beneficiari a basso reddito, comprese le persone in cerca di servizi preventivi, nonché per le persone con disabilità e condizioni croniche che richiedono cure regolari più frequenti. Gli Stati hanno flessibilità nel modo in cui amministrano NEMT secondo la legge esistente, e le recenti dimostrazioni hanno permesso Iowa e Indiana per verificare se rinunciare a questo beneficio per gli adulti di espansione influisce negativamente l’accesso alle cure. CMS ha esteso queste deroghe in attesa della disponibilità di dati aggiuntivi, pur rilevando che i primi dati provenienti da Iowa solleva preoccupazioni circa un impatto negativo sull’accesso beneficiario alle cure. Altri stati, come l’Arkansas, hanno stabilito che fornire NEMT agli adulti di espansione è conveniente, ei dati del Nevada e del New Jersey indicano che gli adulti di espansione utilizzano NEMT per accedere ai servizi sanitari comportamentali ad un tasso simile e alle cure preventive ad un tasso maggiore rispetto alla popolazione tradizionale di Medicaid. Dato l’interesse per le deroghe NEMT per gli adulti di espansione in altri stati, seguire gli sviluppi in questo settore sarà importante per valutare il ruolo di NEMT nel facilitare l’accesso dei beneficiari di Medicaid alle cure e il suo impatto sui risultati sanitari.