Introducere
dehiscența plăgii postoperatorii (PWD) este o complicație gravă, cu o incidență de 0,4% -3,5%,1-8 care asociază rate ridicate de complicații și mortalitate.3-9 în ciuda progreselor în anestezie și îngrijirea perioperatorie, incidența, morbiditatea și mortalitatea asociate rămân stabile, probabil datorită creșterii prevalenței factorilor de risc înrudiți în rândul populației chirurgicale.5
Agenția pentru cercetare și calitate în domeniul sănătății (AHRQ) include rata de dehiscență postoperatorie a peretelui abdominal ca unul dintre markerii de siguranță ai pacientului,10 care a fost adoptat și în alte țări, cum ar fi Spania. Această rată este calculată folosind bazele de date ale evacuărilor din spitalul din SUA și seturile minime de baze de date din Spania (CMBD în spaniolă). În ciuda relevanței acestei complicații, nu am găsit studii efectuate cu privire la impactul acestui marker specific de către AHRQ asupra morbidității și mortalității și a asistenței medicale și a sarcinii economice în rândul pacienților cu intervenții chirurgicale abdominale.
prin urmare, în scopul analizei factorilor de risc ai PWD la internarea în spital, am studiat problema la pacienții cu vârsta de 18 ani sau mai mari internați folosind un eșantion de 87 de spitale spaniole în perioada 2008-2010, încercând să controlăm alte variabile de confuzie și interacțiune, cum ar fi vârsta, sexul, tipul de spital, dependențele și un număr considerabil de comorbidități. În mod similar, un alt scop al acestui studiu este de a analiza influența potențială a acestei complicații asupra mortalității, prelungirea șederilor și costurile excesive în rândul pacienților spitalizați pentru intervenții chirurgicale abdominale.
Metodetip de studiu, eșantion și participanți
studiu observațional retrospectiv într-un eșantion de spitale spaniole.
pentru ca eșantionul să fie reprezentativ la nivel național și autonom și luând în considerare stratificarea spitalelor conform clasificării grupurilor de spitale în funcție de mărimea și complexitatea acestora din Ministerul Sănătății, 11 a fost efectuată o prelevare în mai multe etape și au fost selectate 87 de spitale spaniole din toate CCAA spaniole,care sunt enumerate în anexă.
pe baza acestui rezumat scris sau digitalizat al istoricului medical, diagnosticele fiecărui pacient și procedurile aplicate sunt codificate pe baza regulilor celei de-a 9-a revizuiri a Clasificării Internaționale a bolilor în listele cauzelor de deces (CIE9). Codificarea și introducerea informațiilor în baza de date a fost efectuată de specialiști în înregistrarea datelor. Aceste baze de date ale evacuărilor din spital sau CMBD conțin informații despre spitalul care furnizează îngrijirea, datele demografice ale pacientului (data nașterii și sexul), datele de internare și externare, tipul de internare și tipul de externare. Pentru diagnosticele cauzei principale și diagnostice secundare, cauze și proceduri externe, se utilizează codurile CIE9. Aceste baze de date includ, de asemenea, grupuri legate de diagnostic (GRD) și fiecare spital este clasificat într-un grup pe baza dimensiunii și complexității îngrijirii.11 analiza a fost limitată la pacienții care aveau vârsta de 18 ani sau mai mult la externare.
variabile
în urma definiției AHQR, cazurile de PWD au fost definite ca fiind cele cu codul de procedură 54.61 al CIE9 („închiderea perturbării peretelui Abdominal „). În urma criteriilor aferente, au fost excluse cazurile cu șederi mai mici de 2 zile, cazurile obstetricale și cazurile în rândul pacienților imunocompromiși. Toți pacienții cu intervenții chirurgicale abdominale și fără PWD care au îndeplinit și criteriile de mai sus au fost incluși ca grup de comparație. Am folosit codurile CIE9 pentru cele 386 de proceduri chirurgicale abdominale și pelvine descrise de AHRQ în specificațiile sale tehnice.10 vârsta a fost stratificată în următoarele grupe: 18-34, 35-44, 45-54, 55-64, 65-74, 75-84 și 85 de ani sau mai mult. Un grup considerabil de comorbidități a fost identificat (prezentat în tabelul 1) folosind codurile CIE9 propuse de Quan și colab.12 codurile CIE9 au fost utilizate pentru a defini tulburările cauzate de abuzul de alcool, tutun și alte dependențe de droguri.13
caracteristicile pacienților cu și fără dehiscență postoperatorie a plăgii abdominale.
| variabile | cu dehiscență postoperatorie a plăgii abdominale (n=2294) | fără dehiscență postoperatorie a plăgii abdominale (n=321600) | P |
|---|---|---|---|
| număr ( % ) | număr (%) | ||
| sex | |||
| femei | 734 (32.0) | 150284 (46.7) | |
| bărbați | 1560 (68.0) | 171316 (53.3) | |
| vârsta (ani), media (IÎ 95%) | 67.7 (67.1–68.2) | 59.6 (59.5–59.7) | |
| tulburări legate de alcool | 177 (7.7) | 14524 (4.5) | |
| tulburări legate de tutun | 561 (24.4) | 53486 (16.6) | |
| tulburare legată de alte medicamente | 24 (1.0) | 2126 (0.7) | .0236 |
| tip de intervenție chirurgicală: urgentă vs programată | 1218 (53.1) | 117737 (36.6) | |
| comorbidități | |||
| obezitate | 144 (6.3) | 16939 (5.3) | .0310 |
| hipertensiune arterială fără complicații | 760 (33.1) | 92708 (28.8) | |
| hipertensiune arterială cu complicații | 83 (3.6) | 7195 (2.2) | |
| Heart arrhythmias | 316 (13.8) | 23992 (7.5) | |
| Pulmonary circulation disorders | 35 (1.5) | 1982 (0.6) | |
| Valvulopathies | 62 (2.7) | 7191 (2.2) | .1322 |
| Deficit anaemia | 36 (1.6) | 4673 (1.4) | .6430 |
| Posthemorrhagic anaemia | 16 (0.7) | 2187 (0.7) | .9194 |
| Hydroelectrolytic disorders | 81 (3.5) | 3937 (1.2) | |
| Weight loss | 47 (2.0) | 3094 (1.0) | |
| Hypothyroidism | 58 (2.5) | 8801 (2.7) | .5422 |
| Coagulopathy | 51 (2.2) | 4261 (1.3) | .0002 |
| Previous myocardial infarction | 64 (2.8) | 5549 (1.7) | .0001 |
| insuficiență cardiacă | 161 (7.0) | 7411 (2.3) | |
| boala cerebrovasculară | 40 (1.7) | 3740 (1.2) | .0099 |
| demență | 26 (1.1) | 2012 (0.6) | .0022 |
| boala pulmonară cronică | 398 (17.3) | 25327 (7.9) | |
| boala reumatică | 19 (0.8) | 2255 (0.7) | .4677 |
| ulcer Peptic | 57 (2.5) | 5690 (1.8) | .0097 |
| hepatopatie ușoară | 60 (2.6) | 7857 (2.4) | .5941 |
| diabet fără complicații cronice | 272 (11.9) | 36843 (11.5) | .5481 |
| diabet cu complicații cronice | 27 (1.2) | 2635 (0.8) | .0587 |
| hemiplegie sau paraplegie | 6 (0.3) | 662 (0.2) | .5579 |
| boala renală | 57 (2.5) | 2954 (0.9) | |
| hepatopatie moderată sau gravă | 28 (1.2) | 3105 (1.0) | .2135 |
| Cancer, leucemie sau limfom | 1040 (45.3) | 98175 (30.5) | |
| cancer Metastatic | 374 (16.3) | 33869 (10.5) | |
analiza datelor
scopul principal a fost de a calcula riscul de PWD în rândul pacienților cu intervenții chirurgicale abdominale. Scopurile secundare au fost de a determina mortalitatea, durata șederii și costurile spitalicești la pacienții cu și fără această complicație. Am calculat costurile folosind costurile specifice spitalelor pentru fiecare GRD stratificat în funcție de grupul de spitale, pe baza estimărilor publicate de Ministerul Sănătății pentru anii 2008-2010.11
a fost efectuată o analiză nevariată pentru a analiza relația dintre PWD și vârstă, sex, tip de admitere (urgent vs programat), tulburări de dependență și comorbidități. Apoi, au fost pregătite modele multivariate folosind analiza regresiei logistice necondiționate pentru a determina asocierea acestor variabile asupra incidenței PWD și s-a stabilit că semnificația statistică a fost
Rezultatecaracteristicile pacienților
au fost identificați un total de 323894 pacienți tratați cu chirurgie abdominală, dintre care 2294 (0,71%) au prezentat PWD. Caracteristicile pacienților cu și fără DPOA sunt enumerate în tabelul 1. Pacienții cu PWD au fost mai în vârstă (vârsta medie de 67,7 ani), în principal bărbați (68%), cu o rată de admitere urgentă mai mare (53,1%) și cu o prevalență mai mare a dependențelor, în special tutun (24,4%) și alcool (7,7%). De asemenea, a existat o prevalență mai mare în multe dintre comorbiditățile studiate.
o analiză a distribuției prevalenței PWD (cu 1000) în funcție de grupele de vârstă și sex este prezentată în Fig. 1, Unde putem vedea că prevalența a crescut odată cu vârsta la ambele sexe, dar, de la 35 de ani încoace, a existat o prevalență mai mare în rândul bărbaților.
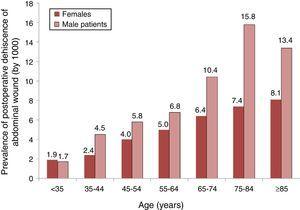
prevalența dehiscenței postoperatorii a plăgii abdominale la pacienții cu intervenție chirurgicală abdominală și distribuția acestora pe grupe de vârstă și sex. Tarife de 1000. Eșantion de 87 de spitale spaniole, 2008-2010.
risc de dehiscență postoperatorie a plăgii sau cicatricii abdominale
Tabelul 2 prezintă rezultatele analizei multivariate și putem observa că factorii de risc sunt încă vârsta, sexul masculin, internarea urgentă vs internarea programată, tulburările de abuz de alcool, abuzul de tutun și alte dependențe de droguri, obezitatea, internarea cu tulburări hidroelectrolitice, aritmii, boli cardiace congestive, boli renale și cancer.
model de regresie logistică pentru dehiscența postoperatorie a plăgii abdominale la pacienții cu intervenție chirurgicală abdominală la pacienții cu vârsta de 18 ani sau peste care îndeplinesc criteriile de includere și excludere ale AHRQ.
| factori de risc | rata cotelor ajustate | 95% intervale de încredere | P |
|---|---|---|---|
| grupuri de vârstă în ani (grup de comparație de 18-34 ani și grupuri de 35-44, 45-54, 55-64, 65-74, 75-84 și 85 sau peste) | 1.25 | 1.22–1.29 | |
| bărbați | 1.54 | 1.40–1.69 | |
| admitere urgentă vs admitere programată | 2.04 | 1.87–2.23 | |
| tulburări legate de abuzul de alcool | 1.19 | 1.03–1.34 | .001 |
| tulburări legate de abuzul de tutun | 1.26 | 1.14–1.40 | |
| tulburări cauzate de alte dependențe de droguri | 1.56 | 1.04–2.35 | .032 |
| obezitate | 1.49 | 1.26–1.77 | |
| tulburări hidroelectrolitice | 1.63 | 1.30–2.05 | |
| insuficiență cardiacă congestivă | 1.71 | 1.44–2.03 | |
| boala pulmonară cronică | 1.63 | 1.45–1.82 | |
| boala renală | 1.27 | 1.11–1.45 | |
| Cancer, leucemie sau limfom | 1.31 | 1.25–1.37 |
mortalitatea atribuibilă, prelungirea șederilor și costurile în exces
distribuția mortalității în rândul pacienților cu PWD în funcție de vârstă și grup de sex este prezentată în Fig. 2, Unde putem vedea o creștere progresivă a mortalității, în special în rândul bărbaților. Grupul cu cea mai mare mortalitate a fost cel al bărbaților de 85 de ani sau mai mult cu PWD, care au avut o rată a mortalității de 38,0%.
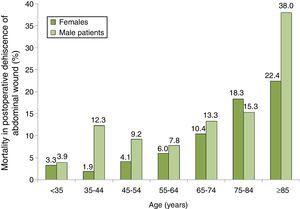
rata mortalității cu 100 în rândul pacienților cu dehiscență postoperatorie a plăgii abdominale pe grupe de vârstă și sex. Eșantion de 87 de spitale spaniole, 2008-2010.
analiza multivariată a covarianței, care a inclus vârsta, sexul, grupul spitalicesc, tipul de internare și toate dependențele și comorbiditățile menționate mai sus, este prezentată în tabelul 3 și a demonstrat că în rândul pacienților cu intervenții chirurgicale abdominale, cei cu PWD au avut un exces extraordinar de mortalitate, cu o rată ajustată de 4,0% în rândul celor care nu au avut PWD și 8,3% în rândul celor care au făcut: adică un raport de 2,1:1. Pacienții cu PWD au avut o durată medie de ședere de 15, 6 zile și un exces de costuri de 14327 euro pe externare.
excesul de mortalitate, prelungirea sejururilor și costurile suplimentare cauzate de dehiscența postoperatorie abdominală în rândul pacienților cu intervenție chirurgicală abdominală. Valori ajustate la analiza multivariată a covarianței.
| pacienți fără PWD | pacienți cu PWD | |||
|---|---|---|---|---|
| estimare ajustată (IÎ 95%) | P | estimare ajustată (IÎ 95%) | P | |
| rata mortalității în spital% | 4.0 (4.0–4.1) | 8.3 (7.6–9.0) | ||
| mortalitate excesivă în % în rândul pacienților cu PWD | 107.5 (90.0–120.0) | |||
| durata șederii în zile | 12.0 (11.9–12.0) | 27.6 (27.1–28.2) | ||
| durata șederii în zile la pacienții cu PWD | 15.6 (15.2–16.2) | |||
| Costuri la descărcare, în euro | 11617 (11567-11667) | 25944 (25350-26538) | ||
| costuri suplimentare în euro în rândul pacienților cu PWD | 14327 (13783-14871) | |||
discuție
în mai multe studii au fost analizați factorii de risc pentru PWD,au fost pregătite și validate 1-4, 8 modele predictive,2, 5-7 și impactul acestora asupra postoperator mortalitatea a fost studiată.3-9 în Spania, au fost publicate articole științifice excelente privind incidența, factorii de risc, validarea modelelor predictive și mortalitatea acestei complicații post-chirurgicale.4,7,8
am fost surprinși de lipsa studiilor acestei complicații ca marker de siguranță al AHRQ pentru pacient. În SUA, s-a dovedit că markerul PWD are o valoare predictivă pozitivă excelentă14 și utilizarea sa a fost recomandată ca instrument de măsurare a respectării regulilor de siguranță pentru pacienții chirurgicali.14,15 am constatat, de asemenea, o absență a analizei privind impactul acestui marker în mortalitatea în exces, prelungirea sejururilor și costurile suplimentare aferente.
am limitat analiza la variabilele aplicabile la internarea pacientului. Rezultatele noastre se alătură celor ale multor altora cu privire la importanța vârstei, sexului, tipului de admitere, dependențelor și mai multor comorbidități ca factori de risc ai acestei complicații. În cazul tulburărilor de abuz de alcool, rezultatele noastre se potrivesc cu cele ale studiilor efectuate în Spania și în alte țări menționate mai sus, justificate de impactul etanolului asupra stării imune a pacientului chirurgical.Rezultatele 16,17 se potrivesc, de asemenea, pentru problemele legate de utilizarea tutunului, asociate cu cea mai mare rată de efecte secundare post-chirurgicale.18,19 alți factori de risc, cum ar fi obezitatea, deshidratarea și bolile cardiace cronice, pulmonare,renale și oncologice,au fost descrise pe larg în recenziile acestei complicații, 2, 3 și în studiile publicate în Spania.4,7,8
rezultatele noastre indică faptul că această complicație are un impact copleșitor asupra mortalității spitalicești, cu un exces de mortalitate de 107,5%, o prelungire nejustificată a șederii de 15,6 zile și un cost suplimentar de 14327 Euro.
studiul nostru are mai multe limitări. Datele pe care le-am folosit sunt exclusiv cele menționate în CMBD și nu au fost completate cu date suplimentare despre pacienți. Pe parcursul întregului studiu am folosit definiții ale tulburărilor de dependență, PWD și comorbiditățile atribuite de medici în fiecare centru și codificate și introduse în baza de date de către programatori. O altă limitare este pierderea potențială a informațiilor datorită faptului că nu toate datele necesare codificatorilor pentru a completa aceste coduri sau datorită variabilității interpretării de către codificatori apar în istoricul medical al pacientului. Criteriile stricte de includere și excludere pentru acest marker al AHRQ elimină toți pacienții cu o ședere mai mică de 2 zile, cei cu imunosupresie și pacienți Obstetrici, care pot afecta comparațiile cu alte serii.
bazele de date precum CMBD au, de asemenea, avantaje clare. Datele colectate sunt de obicei înregistrate în toate externările spitalicești și, prin includerea tuturor cazurilor, oferă estimări destul de precise ale incidenței, prevalenței, comorbidităților și mortalității bolilor asistate în spitale.20,21 aceste date pot fi analizate retroactiv, spre deosebire de alte proiecte care au necesitat colectarea de informații prospective. Colectarea datelor pentru perioade lungi și cu un număr mare de pacienți, cum ar fi în acest studiu, se poate face relativ rapid și ușor, iar pe măsură ce datele sunt colectate sistematic, reducerea costurilor este semnificativă. În aceste studii pot exista mai puține prejudecăți de selecție, cum ar fi cele cauzate de refuzul pacienților sau al reprezentanților lor legali de a semna consimțământul și de a participa la studiu.
având în vedere dimensiunea eșantionului și diversitatea spitalelor, aceste rezultate pot fi generalizate și nu se limitează la pacienții internați într-unul sau în câteva centre spitalicești. Disponibilitatea costurilor pentru fiecare GRD stratificată de grupurile de spitale și pentru fiecare an facilitează calcularea exceselor de costuri pentru PWD. Din câte știm, acesta este primul studiu care calculează excesul de mortalitate, prelungirea sejururilor și excesul de costuri atribuibile PWD care controlează un număr considerabil de variabile la admitere.
pe baza rezultatelor, se pot deduce un număr mare de măsuri preventive și nu numai cele orientate spre importanța unei tehnici chirurgicale adecvate22 (inclusiv prevenirea infecțiilor23), ci și altele care sunt foarte importante în perioada preoperatorie, cum ar fi controlul greutății și starea nutrițională a pacientului, abstinența de la tutun, 24 de alcool25 și alte medicamente și de la sfaturi scurte pentru a fi transferate în centre de reabilitare,dacă este necesar. Toate aceste măsuri contribuie la scăderea excesului de mortalitate la acești pacienți, la îmbunătățirea calității vieții lor după externare (scăderea sarcinii problemelor suferite de pacienți și familiile acestora) și la utilizarea mai eficientă a resurselor de sănătate.
finanțare
acest studiu a fost finanțat cu ajutorul: (a) subvenții pentru finanțarea cercetării biomedicale și a științelor medicale în Andaluca pentru anul 2013. Departamentul de sănătate și Afaceri Sociale al Consiliului de Administrație al Andaluc Oqua (PI-0271-2013) și (b) departamentul guvernamental pentru Planul Național de droguri (Aid 2009i017, proiectul G41825811).
Conflict de interese
autorii declară că nu există conflicte de interese.