Einleitung
Postoperative Wunddehiszenz (PWD) ist eine schwerwiegende Komplikation mit einer Inzidenz von 0,4% -3,5%, 1-8, die hohe Komplikationsraten und Mortalität mit sich bringt.3-9 Trotz der Fortschritte in der Anästhesie und der perioperativen Versorgung bleiben Inzidenz, Morbidität und Mortalität stabil, wahrscheinlich aufgrund der Zunahme der Prävalenz verwandter Risikofaktoren in der chirurgischen Bevölkerung.5
Die Agentur für Gesundheitsforschung und -qualität (AHRQ) berücksichtigt die Rate der postoperativen Dehiszenz der Bauchdecke als einen der Sicherheitsmarker des patienten10, der auch in anderen Ländern wie Spanien übernommen wurde. Diese Rate wird anhand von Datenbanken mit Entlassungen aus dem Krankenhaus in den USA und den Mindestdatenbanken in Spanien (CMBD auf Spanisch) berechnet. Trotz der Relevanz dieser Komplikation haben wir keine Studien zum Einfluss dieses spezifischen Markers durch AHRQ auf die Morbidität und Mortalität sowie die Gesundheitsversorgung und wirtschaftliche Belastung bei Patienten mit Bauchoperation.
Daher haben wir zur Analyse der Risikofaktoren für PWD bei der Aufnahme ins Krankenhaus das Problem bei Patienten ab 18 Jahren untersucht, die im Zeitraum 2008-2010 an einer Stichprobe von 87 spanischen Krankenhäusern aufgenommen wurden, um andere Störungs- und Interaktionsvariablen wie Alter, Geschlecht, Krankenhaustyp, Sucht und eine beträchtliche Anzahl von Komorbiditäten zu kontrollieren. Ähnlich, Ein weiterer Zweck dieser Studie ist es, den potenziellen Einfluss dieser Komplikation auf die Mortalität zu analysieren, die Verlängerung der Aufenthalte und die Mehrkosten bei Patienten, die wegen Bauchoperationen ins Krankenhaus eingeliefert wurden.
MethodeNart der Studie, Stichprobe und Teilnehmer
Retrospektive Beobachtungsstudie in einer Stichprobe spanischer Krankenhäuser.
Damit die Stichprobe auf nationaler und autonomer Ebene repräsentativ ist und die Schichtung der Krankenhäuser gemäß der Klassifizierung der Krankenhausgruppen nach Größe und Komplexität des Gesundheitsministeriums berücksichtigt wird,11 wurde eine mehrstufige Stichprobe durchgeführt, und 87 spanische Krankenhäuser aller spanischen CCaaS wurden ausgewählt, die im Anhang aufgeführt sind.
Basierend auf dieser schriftlichen oder digitalisierten Zusammenfassung der Krankengeschichte werden die Diagnosen jedes Patienten und die angewandten Verfahren nach den Regeln der 9. Revision der Internationalen Klassifikation der Krankheiten in den Todesursachenlisten (CIE9) kodifiziert. Die Codierung und Eingabe von Informationen in die Datenbank wurde von Spezialisten für Datenerfassung durchgeführt. Diese Entlassungsdatenbanken aus dem Krankenhaus oder CMBD enthalten Informationen über das Krankenhaus, das die Versorgung durchführt, demografische Daten des Patienten (Geburtsdatum und Geschlecht), Aufnahme- und Entlassungsdaten, Art der Aufnahme und Art der Entlassung. Für die Diagnosen der Hauptursache und Sekundärdiagnosen, externen Ursachen und Verfahren werden die CIE9-Codes verwendet. Diese Datenbanken umfassen auch Gruppen im Zusammenhang mit der Diagnose (GRD) und jedes Krankenhaus wird in eine Gruppe eingeteilt, basierend auf seiner Größe und Komplexität der Versorgung.11 Die Analyse beschränkte sich auf Patienten, die bei Entlassung 18 Jahre oder älter waren.
Variablen
Nach der Definition des AHQR wurden Fälle von PWD als solche mit Verfahrenscode 54.61 des CIE9 („Abdominal Wall disruption closure „) definiert. Nach den entsprechenden Kriterien wurden Fälle mit Aufenthalten von weniger als 2 Tagen, geburtshilfliche Fälle und Fälle bei immungeschwächten Patienten ausgeschlossen. Alle Patienten mit Bauchchirurgie und ohne PWD, die auch die oben genannten Kriterien erfüllten, wurden als Vergleichsgruppe aufgenommen. Wir verwendeten die CIE9-Codes für die 386 bauch- und beckenchirurgischen Verfahren, die vom AHRQ in seinen technischen Spezifikationen beschrieben wurden.10 Das Alter wurde in folgende Gruppen geschichtet: 18-34, 35-44, 45-54, 55-64, 65-74, 75-84 und 85 Jahre oder älter. Eine beträchtliche Gruppe von Komorbiditäten wurde unter Verwendung der von Quan et al. vorgeschlagenen CIE9-Codes identifiziert (siehe Tabelle 1).12 Die CIE9-Codes wurden verwendet, um Störungen zu definieren, die durch Missbrauch von Alkohol, Tabak und anderen Drogenabhängigkeiten verursacht wurden.13
Merkmale von Patienten mit und ohne postoperative Dehiszenz der Bauchwunde.
| Variablen | Mit postoperativer Dehiszenz der Bauchwunde (n=2294) | Ohne postoperative Dehiszenz der Bauchwunde (n=321600) | P |
|---|---|---|---|
| Anzahl (%) | Anzahl (%) | ||
| Geschlecht | |||
| Frauen | 734 (32.0) | 150284 (46.7) | |
| Männer | 1560 (68.0) | 171316 (53.3) | |
| Alter (Jahre), Mittelwert (95%-KI) | 67.7 (67.1–68.2) | 59.6 (59.5–59.7) | |
| Alkoholbedingte Störung | 177 (7.7) | 14524 (4.5) | |
| Tabakbedingte Störung | 561 (24.4) | 53486 (16.6) | |
| Störung im Zusammenhang mit anderen Drogen | 24 (1.0) | 2126 (0.7) | .0236 |
| Art der Operation: dringend vs programmiert | 1218 (53.1) | 117737 (36.6) | |
| Komorbiditäten | |||
| Adipositas | 144 (6.3) | 16939 (5.3) | .0310 |
| Hypertonie ohne Komplikationen | 760 (33.1) | 92708 (28.8) | |
| Hypertonie mit Komplikationen | 83 (3.6) | 7195 (2.2) | |
| Heart arrhythmias | 316 (13.8) | 23992 (7.5) | |
| Pulmonary circulation disorders | 35 (1.5) | 1982 (0.6) | |
| Valvulopathies | 62 (2.7) | 7191 (2.2) | .1322 |
| Deficit anaemia | 36 (1.6) | 4673 (1.4) | .6430 |
| Posthemorrhagic anaemia | 16 (0.7) | 2187 (0.7) | .9194 |
| Hydroelectrolytic disorders | 81 (3.5) | 3937 (1.2) | |
| Weight loss | 47 (2.0) | 3094 (1.0) | |
| Hypothyroidism | 58 (2.5) | 8801 (2.7) | .5422 |
| Coagulopathy | 51 (2.2) | 4261 (1.3) | .0002 |
| Previous myocardial infarction | 64 (2.8) | 5549 (1.7) | .0001 |
| Herzinsuffizienz | 161 (7.0) | 7411 (2.3) | |
| Zerebrovaskuläre Erkrankungen | 40 (1.7) | 3740 (1.2) | .0099 |
| Demenz | 26 (1.1) | 2012 (0.6) | .0022 |
| Chronische Lungenerkrankung | 398 (17.3) | 25327 (7.9) | |
| Rheumatische Erkrankungen | 19 (0.8) | 2255 (0.7) | .4677 |
| Magengeschwür | 57 (2.5) | 5690 (1.8) | .0097 |
| Leichte Hepatopathie | 60 (2.6) | 7857 (2.4) | .5941 |
| Diabetes ohne chronische Komplikationen | 272 (11.9) | 36843 (11.5) | .5481 |
| Diabetes mit chronischen Komplikationen | 27 (1.2) | 2635 (0.8) | .0587 |
| Hemiplegie oder Querschnittslähmung | 6 (0.3) | 662 (0.2) | .5579 |
| Nierenerkrankung | 57 (2.5) | 2954 (0.9) | |
| Mittelschwere oder schwere Hepatopathie | 28 (1.2) | 3105 (1.0) | .2135 |
| Krebs, Leukämie oder Lymphom | 1040 (45.3) | 98175 (30.5) | |
| Metastasierendem Krebs | 374 (16.3) | 33869 (10.5) | |
Datenanalyse
Der Hauptzweck bestand darin, das PWD-Risiko bei Patienten mit Bauchchirurgie zu berechnen. Die sekundären Zwecke waren die Bestimmung von Mortalität, Aufenthaltsdauer und Krankenhauskosten bei Patienten mit und ohne diese Komplikation. Wir berechneten die Kosten anhand spezifischer Krankenhauskosten für jede GRD, die nach der Gruppe der Krankenhäuser geschichtet sind, basierend auf den vom Gesundheitsministerium für die Jahre 2008-2010 veröffentlichten Schätzungen.11
Eine unveränderte Analyse wurde durchgeführt, um den Zusammenhang zwischen PWD und Alter, Geschlecht, Art der Aufnahme (dringend vs. geplant), Suchtstörungen und Komorbiditäten zu analysieren. Dann wurden multivariate Modelle unter Verwendung der Analyse der bedingungslosen logistischen Regression vorbereitet, um die Assoziation dieser Variablen mit der Inzidenz von PWD zu bestimmen, und es wurde festgestellt, dass die statistische Signifikanz
Ergebnisse wareigenschaften der Patienten
Insgesamt wurden 323894 Patienten identifiziert, die mit Bauchoperationen behandelt wurden, von denen 2294 (0,71%) PWD zeigten. Die Merkmale von Patienten mit und ohne DPOA sind in Tabelle 1 aufgeführt. Patienten mit PWD waren älter (Durchschnittsalter 67, 7 Jahre), hauptsächlich Männer (68%), mit einer höheren dringenden Aufnahmequote (53, 1%) und einer höheren Prävalenz von Abhängigkeiten, insbesondere Tabak (24, 4%) und Alkohol (7, 7%). Es gab auch eine höhere Prävalenz bei vielen der untersuchten Komorbiditäten.
Eine Analyse der Verteilung der Prävalenz von PWD (nach 1000) nach Alters- und Geschlechtsgruppen ist in Abb. 1, wo wir sehen können, dass die Prävalenz bei beiden Geschlechtern mit dem Alter zunahm, aber, von 35 Jahre weiter, Es gab eine höhere Prävalenz bei Männern.
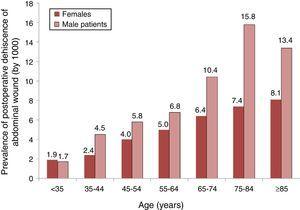
Prävalenz der postoperativen Dehiszenz der Bauchwunde bei Patienten mit Bauchchirurgie und deren Verteilung nach Alters- und Geschlechtsgruppen. Preise von 1000. Stichprobe von 87 spanischen Krankenhäusern, 2008-2010.
Risiko einer postoperativen Dehiszenz der Bauchwunde oder Narbe
Tabelle 2 zeigt die Ergebnisse der multivariaten Analyse und wir können sehen, dass die Risikofaktoren immer noch Alter, männliches Geschlecht, dringende Aufnahme gegenüber geplanter Aufnahme, Alkoholmissbrauchsstörungen, Tabakmissbrauch und andere Drogenabhängigkeiten, Fettleibigkeit, Aufnahme mit hydroelektrolytischen Störungen, Herzrhythmusstörungen, Herzinsuffizienz, Nierenerkrankungen und Krebs sind.
Logistisches Regressionsmodell für die postoperative Dehiszenz der Bauchwunde bei Patienten mit Bauchoperation bei Patienten ab 18 Jahren, die die Einschluss- und Ausschlusskriterien des AHRQ erfüllen.
| Risikofaktoren | Adjusted Odds Ratio | 95% Konfidenzintervalle | P |
|---|---|---|---|
| Altersgruppen in Jahren (Vergleichsgruppe von 18-34 Jahren und Gruppen von 35-44, 45-54, 55-64, 65-74, 75-84 und 85 oder älter) | 1.25 | 1.22–1.29 | |
| Männlich | 1.54 | 1.40–1.69 | |
| Dringende Zulassung vs. programmierte Zulassung | 2.04 | 1.87–2.23 | |
| Störungen im Zusammenhang mit Alkoholmissbrauch | 1.19 | 1.03–1.34 | .001 |
| Erkrankungen im Zusammenhang mit Tabakmissbrauch | 1.26 | 1.14–1.40 | |
| Störungen, die durch andere Drogenabhängigkeiten verursacht werden | 1.56 | 1.04–2.35 | .032 |
| Adipositas | 1.49 | 1.26–1.77 | |
| Hydroelektrolytische Störungen | 1.63 | 1.30–2.05 | |
| Herzinsuffizienz | 1.71 | 1.44–2.03 | |
| Chronische Lungenerkrankung | 1.63 | 1.45–1.82 | |
| Nierenerkrankung | 1.27 | 1.11–1.45 | |
| Krebs, Leukämie oder Lymphom | 1.31 | 1.25–1.37 |
Zurechenbare Mortalität, Verlängerung von Aufenthalten und Mehrkosten
Die Verteilung der Mortalität bei Patienten mit PWD nach Alter und Geschlechtsgruppe ist in Abb. 2, wo wir einen fortschreitenden Anstieg der Sterblichkeit sehen können, insbesondere bei Männern. Die Gruppe mit der höchsten Sterblichkeit war die von Männern 85 Jahre oder älter mit PWD, die eine Sterblichkeitsrate von 38,0% hatten.
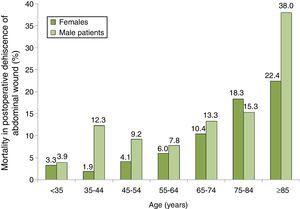
Mortalitätsraten um 100 bei Patienten mit postoperativer Dehiszenz der Bauchwunde nach Alters- und Geschlechtsgruppen. Stichprobe von 87 spanischen Krankenhäusern, 2008-2010.
Die multivariate Analyse der Kovarianz, die Alter, Geschlecht, Krankenhausgruppe, Art der Aufnahme und alle oben genannten Abhängigkeiten und Komorbiditäten umfasste, ist in Tabelle 3 dargestellt und zeigte, dass bei Patienten mit Bauchchirurgie Diejenigen mit PWD hatten einen außergewöhnlichen Mortalitätsüberschuss mit einer angepassten Rate von 4, 0% unter denen, die keine PWD hatten, und 8, 3% unter denen, die dies taten: das heißt, ein Verhältnis von 2, 1: 1. Patienten mit PWD hatten eine durchschnittliche Aufenthaltsdauer von 15, 6 Tagen und einen Kostenüberschuss von 14327 Euro pro Entlassung.
Überschreitung der Mortalität, Verlängerung der Aufenthalte und zusätzliche Kosten durch postoperative Dehiszenz des Abdomens bei Patienten mit Bauchoperation. Werte angepasst an die multivariate Kovarianzanalyse.
| Patienten ohne PWD | Patienten mit PWD | |||
|---|---|---|---|---|
| Bereinigter Schätzwert (95%-KI) | P | Bereinigter Schätzwert (95% -KI) | P | |
| Sterblichkeitsrate im Krankenhaus % | 4.0 (4.0–4.1) | 8.3 (7.6–9.0) | ||
| Übermortalität in % bei Patienten mit PWD | 107.5 (90.0–120.0) | |||
| Aufenthaltsdauer in Tagen | 12.0 (11.9–12.0) | 27.6 (27.1–28.2) | ||
| Aufenthaltsdauer in Tagen bei Patienten mit PWD | 15.6 (15.2–16.2) | |||
| Kosten bei Entlassung, in Euro | 11617 (11567-11667) | 25944 (25350-26538) | ||
| Zusätzliche Kosten in Euro bei Patienten mit PWD | 14327 (13783-14871) | |||
Diskussion
In mehreren Studien wurden die Risikofaktoren für PWD analysiert, 1-4,8 Vorhersagemodelle wurden erstellt und validiert,2,5-7 und ihre Auswirkungen auf die postoperative die Mortalität wurde untersucht.3-9 In Spanien wurden hervorragende wissenschaftliche Artikel zu Inzidenz, Risikofaktoren, Validierung von Vorhersagemodellen und Mortalität dieser postoperativen Komplikation veröffentlicht.4,7,8
Wir waren überrascht über das Fehlen von Studien zu dieser Komplikation als Sicherheitsmarker von AHRQ für den Patienten. In den USA wurde nachgewiesen, dass der PWD-Marker einen hervorragenden positiven Vorhersagewert hat14, und seine Verwendung wurde als Instrument zur Messung der Einhaltung der Sicherheitsregeln für chirurgische Patienten empfohlen.14,15 Wir fanden auch keine Analyse der Auswirkungen dieses Markers auf die Übersterblichkeit, die Verlängerung der Aufenthalte und die damit verbundenen zusätzlichen Kosten.
Wir haben die Analyse auf die Variablen beschränkt, die bei der Aufnahme des Patienten anwendbar sind. Unsere Ergebnisse schließen sich denen vieler anderer in Bezug auf die Bedeutung von Alter, Geschlecht, Art der Aufnahme, Sucht und verschiedenen Komorbiditäten als Risikofaktoren für diese Komplikation an. Bei Alkoholmissbrauchsstörungen stimmen unsere Ergebnisse mit denen von Studien überein, die in Spanien und anderen oben genannten Ländern durchgeführt wurden, was durch die Auswirkungen von Ethanol auf den Immunstatus des chirurgischen Patienten gerechtfertigt ist.16,17 Die Ergebnisse stimmen auch mit Fragen im Zusammenhang mit dem Tabakkonsum überein, die mit der höchsten Rate an postoperativen Nebenwirkungen verbunden sind.18,19 Andere Risikofaktoren wie Fettleibigkeit, Dehydration und chronische Herz-, Lungen-, Nieren- und onkologische Erkrankungen wurden in den Übersichten über diese Komplikation,2,3 und in den in Spanien veröffentlichten Studien ausführlich beschrieben.4,7,8
Unsere Ergebnisse zeigen, dass diese Komplikation einen überwältigenden Einfluss auf die Krankenhaussterblichkeit hat, mit einer Übersterblichkeit von 107, 5%, einer unangemessenen Verlängerung des Aufenthalts um 15, 6 Tage und zusätzlichen Kosten von 14327 Euro.
Unsere Studie hat mehrere Einschränkungen. Die Daten, die wir verwendet haben, sind ausschließlich die in der CMBD angegebenen und wurden nicht mit zusätzlichen Daten über die Patienten ergänzt. Während der gesamten Studie haben wir Definitionen von Suchtstörungen verwendet, PWD und die Komorbiditäten, wie sie von Ärzten in jedem Zentrum zugewiesen wurden, und kodifiziert und von Kodierern in die Datenbank eingegeben. Eine weitere Einschränkung ist der potenzielle Verlust von Informationen aufgrund der Tatsache, dass nicht alle Daten, die für Codierer erforderlich sind, um diese Codes auszufüllen, oder aufgrund von Variabilität in der Interpretation durch Codierer in der Krankengeschichte des Patienten erscheinen. Die strengen Einschluss- und Ausschlusskriterien für diesen Marker von AHRQ eliminieren alle Patienten mit einem Aufenthalt von weniger als 2 Tagen, Patienten mit Immunsuppression und geburtshilflichen Patienten, was den Vergleich mit anderen beeinflussen kann Serien.
Datenbanken wie CMBD haben ebenfalls klare Vorteile. Die gesammelten Daten werden in der Regel in allen Krankenhausentlassungen aufgezeichnet und liefern durch die Einbeziehung aller Fälle recht genaue Schätzungen der Inzidenz, Prävalenz, Komorbiditäten und Mortalität von Krankheiten, die in Krankenhäusern behandelt werden.20,21 Diese Daten können nachträglich analysiert werden, im Gegensatz zu anderen Designs, bei denen prospektive Informationen gesammelt werden mussten. Die Datenerhebung über lange Zeiträume und mit einer großen Anzahl von Patienten, wie in dieser Studie, kann relativ schnell und einfach erfolgen, und da die Daten systematisch gesammelt werden, ist die Kostensenkung erheblich. In diesen Studien kann es weniger Auswahlverzerrungen geben, wie sie durch die Weigerung von Patienten oder ihren gesetzlichen Vertretern verursacht werden, die Zustimmung zu unterschreiben und an der Studie teilzunehmen.
Angesichts der Größe der Stichprobe und der Vielfalt der Krankenhäuser können diese Ergebnisse verallgemeinert werden und sind nicht auf Patienten beschränkt, die in einem oder mehreren Krankenhauszentren aufgenommen wurden. Die Verfügbarkeit von Kosten für jede GRD, geschichtet nach den Krankenhausgruppen und für jedes Jahr, erleichtert die Berechnung von Kostenüberschreitungen für PWD. Soweit wir wissen, ist dies die erste Studie, in der der Mortalitätsüberschuss, die Verlängerung der Aufenthalte und der Kostenüberschuss berechnet werden, der auf PWD zurückzuführen ist und eine beträchtliche Anzahl von Variablen bei der Aufnahme kontrolliert.
Aus den Ergebnissen lässt sich eine Vielzahl von Präventionsmaßnahmen ableiten, und zwar nicht nur solche, die sich an der Bedeutung einer angemessenen Operationstechnik orientieren22 (einschließlich der Prävention von Infektionen23), sondern auch andere, die in der präoperativen Phase sehr wichtig sind, wie die Kontrolle des Gewichts und des Ernährungszustands des Patienten und die Abstinenz von Tabak,24 alkohol25 und anderen Drogen und von kurzen Ratschlägen, um gegebenenfalls in Rehabilitationszentren überzugehen. All diese Maßnahmen tragen dazu bei, die Sterblichkeitsrate bei diesen Patienten zu senken, ihre Lebensqualität nach der Entlassung zu verbessern (Verringerung der Belastung der Patienten und ihrer Familien durch Probleme) und die Gesundheitsressourcen effizienter zu nutzen.
Finanzierung
Diese Studie wurde finanziert mit Hilfe von: (a) Subventionen für die Finanzierung der biomedizinischen Forschung und Gesundheitswissenschaften in Andalusien für das Jahr 2013. Abteilung für Gesundheit und Soziales des Verwaltungsrates von Andalucía (PI−0271-2013) und (b) Regierungsabteilung für den Nationalen Drogenplan (Hilfe 2009I017, Projekt G41825811).
Interessenkonflikt
Die Autoren erklären, dass keine Interessenkonflikte bestehen.