Introducción
La dehiscencia de la herida postoperatoria (DOP) es una complicación grave, con una incidencia de 0,4-3,5% 1-8,que asocia altas tasas de complicaciones y mortalidad.3-9 A pesar de los avances en la anestesia y el cuidado perioperatorio, la incidencia, morbilidad y mortalidad asociadas se mantienen estables, probablemente debido al aumento de la prevalencia de factores de riesgo relacionados entre la población quirúrgica.5
La Agencia de Investigación y Calidad Sanitaria (AHRQ) incluye la tasa de dehiscencia postoperatoria de la pared abdominal como uno de los marcadores de seguridad del paciente10,que también se ha adoptado en otros países, como España. Esta tasa se calcula a partir de las bases de datos de altas hospitalarias en Estados Unidos y de los conjuntos mínimos de bases de datos en España (CMBD). A pesar de la relevancia de esta complicación, no hemos encontrado estudios realizados sobre el impacto de este marcador específico por parte de la AHRQ en la morbimortalidad y en la carga asistencial y económica de los pacientes con cirugía abdominal.
Por lo tanto, con el fin de analizar los factores de riesgo de PCD al ingreso hospitalario, hemos estudiado la cuestión en pacientes de 18 años o más ingresados utilizando una muestra de 87 hospitales españoles durante el período 2008-2010, tratando de controlar otras variables de confusión e interacción como la edad, el sexo, el tipo de hospital, las adicciones y un número considerable de comorbilidades. Del mismo modo, otro objetivo de este estudio es analizar la posible influencia de esta complicación en la mortalidad, la prolongación de las estancias y el exceso de costes entre los pacientes hospitalizados para cirugía abdominal.
Método Tipo de Estudio, Muestra y Participantes
Estudio observacional retrospectivo en una muestra de hospitales españoles.
Para que la muestra fuera representativa a nivel nacional y autonómico, y teniendo en cuenta la estratificación de los hospitales según la clasificación de grupos de hospitales en función de su tamaño y complejidad del Ministerio de Salut11,se realizó un muestreo multietapa y se seleccionaron 87 hospitales españoles de todos los CCAA españoles, que se enumeran en el Apéndice.
A partir de este resumen escrito o digitalizado de la historia clínica, los diagnósticos de cada paciente y los procedimientos aplicados se codifican en base a las normas de la 9a Revisión de la Clasificación Internacional de Enfermedades en las Listas de Causas de Muerte (CIE9). La codificación e introducción de la información en la base de datos fue realizada por especialistas en registro de datos. Estas bases de datos de altas del hospital o CMBD contienen información sobre el hospital que presta la atención, datos demográficos del paciente (fecha de nacimiento y sexo), fechas de ingreso y alta, tipo de ingreso y tipo de alta. Para los diagnósticos de la causa principal y diagnósticos secundarios, causas externas y procedimientos, se utilizan los códigos CIE9. Estas bases de datos también incluyen grupos relacionados con el diagnóstico (GRD) y cada hospital se clasifica en un grupo según su tamaño y complejidad de atención.11 El análisis se limitó a pacientes de 18 años o más al alta.
Variables
Siguiendo la definición de la RHA, los casos de DOP se definieron como aquellos con código de procedimiento 54.61 de la CIE9 («Cierre de disrupción de la pared abdominal «). Siguiendo los criterios relacionados, se excluyeron los casos con estancias inferiores a 2 días, los casos obstétricos y los casos entre pacientes inmunodeprimidos. Todos los pacientes con cirugía abdominal y sin PCD que también cumplieron los criterios anteriores fueron incluidos como grupo de comparación. Se utilizaron los códigos CIE9 para los 386 procedimientos de cirugía abdominal y pélvica descritos por la AHRQ en sus especificaciones técnicas.10 La edad se estratificó en los siguientes grupos: 18-34, 35-44, 45-54, 55-64, 65-74, 75-84 y 85 años o más. Se identificó un grupo considerable de comorbilidades (mostradas en la Tabla 1) utilizando los códigos CIE9 propuestos por Quan et al.12 Los códigos CIE9 se utilizaron para definir los trastornos causados por el abuso de alcohol, tabaco y otras adicciones a las drogas.13
Características de los Pacientes Con y Sin Dehiscencia Postoperatoria de la Herida Abdominal.
| Variables | Con dehiscencia postoperatoria de herida abdominal (n=2294) | Sin dehiscencia postoperatoria de herida abdominal (n=321600) | P |
|---|---|---|---|
| Número ( % ) | Número (%) | ||
| Género | |||
| Mujeres | 734 (32.0) | 150284 (46.7) | |
| los Machos | 1560 (68.0) | 171316 (53.3) | |
| Edad (años), media (IC 95%) | 67.7 (67.1–68.2) | 59.6 (59.5–59.7) | |
| relacionados con el Alcohol, trastorno | 177 (7.7) | 14524 (4.5) | |
| relacionadas con el Tabaco, trastorno | 561 (24.4) | 53486 (16.6) | |
| Trastorno relacionado con otras drogas | 24 (1.0) | 2126 (0.7) | .0236 |
| Tipo de cirugía: urgente vs programado | 1218 (53.1) | 117737 (36.6) | |
| las Comorbilidades | |||
| la Obesidad | 144 (6.3) | 16939 (5.3) | .0310 |
| Hipertensión sin complicaciones | 760 (33.1) | 92708 (28.8) | |
| la Hipertensión con complicaciones | 83 (3.6) | 7195 (2.2) | |
| Heart arrhythmias | 316 (13.8) | 23992 (7.5) | |
| Pulmonary circulation disorders | 35 (1.5) | 1982 (0.6) | |
| Valvulopathies | 62 (2.7) | 7191 (2.2) | .1322 |
| Deficit anaemia | 36 (1.6) | 4673 (1.4) | .6430 |
| Posthemorrhagic anaemia | 16 (0.7) | 2187 (0.7) | .9194 |
| Hydroelectrolytic disorders | 81 (3.5) | 3937 (1.2) | |
| Weight loss | 47 (2.0) | 3094 (1.0) | |
| Hypothyroidism | 58 (2.5) | 8801 (2.7) | .5422 |
| Coagulopathy | 51 (2.2) | 4261 (1.3) | .0002 |
| Previous myocardial infarction | 64 (2.8) | 5549 (1.7) | .0001 |
| la insuficiencia Cardíaca | 161 (7.0) | 7411 (2.3) | |
| enfermedad Cerebrovascular | 40 (1.7) | 3740 (1.2) | .0099 |
| la Demencia | 26 (1.1) | 2012 (0.6) | .0022 |
| enfermedad pulmonar Crónica | 398 (17.3) | 25327 (7.9) | |
| enfermedad Reumática | 19 (0.8) | 2255 (0.7) | .4677 |
| úlcera Péptica | 57 (2.5) | 5690 (1.8) | .0097 |
| hepatopatía Leve | 60 (2.6) | 7857 (2.4) | .5941 |
| la Diabetes sin complicaciones crónicas | 272 (11.9) | 36843 (11.5) | .5481 |
| Diabetes con complicaciones crónicas | 27 (1.2) | 2635 (0.8) | .0587 |
| Hemiplejia o paraplejia | 6 (0.3) | 662 (0.2) | .5579 |
| Renal disease | 57 (2.5) | 2954 (0.9) | |
| Moderate or serious hepatopathy | 28 (1.2) | 3105 (1.0) | .2135 |
| Cancer, leukaemia or lymphoma | 1040 (45.3) | 98175 (30.5) | |
| Metastatic cancer | 374 (16.3) | 33869 (10.5) | |
Análisis de datos
El objetivo principal fue calcular el riesgo de PCD en pacientes con cirugía abdominal. Los objetivos secundarios fueron determinar la mortalidad, la duración de la estancia y los costos hospitalarios en pacientes con y sin esa complicación. Se calcularon los costos a partir de los costos hospitalarios específicos para cada DGR estratificados según el grupo de hospitales, con base en las estimaciones publicadas por el Ministerio de Salud para los años 2008-2010.11
Se realizó un análisis no variable para analizar la relación entre PCD y edad, sexo, tipo de ingreso (urgente vs programado), trastornos de adicción y comorbilidades. A continuación, se elaboraron modelos multivariados utilizando el análisis de regresión logística incondicional para determinar la asociación de estas variables en la incidencia de DOP, y se determinó que la significación estadística fue
Resultados Características de los Pacientes
Se identificaron un total de 323894 pacientes tratados con cirugía abdominal, de los cuales 2294 (0,71%) presentaron DOP. Las características de los pacientes con y sin DPOA se enumeran en la Tabla 1. Los pacientes con PCD eran mayores (edad media de 67,7 años), principalmente varones (68%), con una mayor tasa de ingresos urgentes (53,1%) y con una mayor prevalencia de adicciones, especialmente tabaco (24,4%) y alcohol (7,7%). También hubo una mayor prevalencia en muchas de las comorbilidades estudiadas.
Un análisis de la distribución de la prevalencia de PCD (por 1000) según grupos de edad y sexo se muestra en la Fig. 1, donde podemos ver que la prevalencia aumentó con la edad en ambos sexos, pero, a partir de los 35 años, hubo una mayor prevalencia entre los varones.
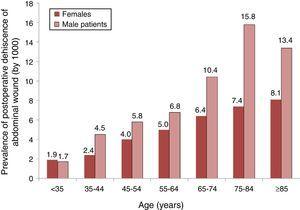
Prevalencia de dehiscencia postoperatoria de herida abdominal en pacientes con cirugía abdominal y su distribución por grupos de edad y sexo. Tarifas por 1000. Muestra de 87 hospitales españoles, 2008-2010.
Riesgo de Dehiscencia Postoperatoria de la Herida o Cicatriz Abdominal
La Tabla 2 muestra los resultados del análisis multivariado y podemos ver que los factores de riesgo siguen siendo edad, sexo masculino, ingreso urgente vs ingreso programado, trastornos por abuso de alcohol, abuso de tabaco y otras adicciones a drogas, obesidad, ingreso con trastornos hidroelectrolíticos, arritmias, cardiopatía congestiva, enfermedad renal y cáncer.
Modelo de Regresión Logística para Dehiscencia de Herida Abdominal Postoperatoria En Pacientes Con Cirugía Abdominal en Pacientes de 18 Años o Más Que Cumplan los Criterios de Inclusión y Exclusión de la AHRQ.
los factores de Riesgo | odds ratio |
95% intervalos de confianza |
P |
|
|---|---|---|---|
| Grupos de edad en años (grupo de comparación de 18-34 años, y los grupos de 35-44, 45-54, 55-64, 65-74, 75-84 y 85 o más) | 1.25 | 1.22–1.29 | |
| Macho | 1.54 | 1.40–1.69 | |
| ingreso Urgente vs programado de admisión | 2.04 | 1.87–2.23 | |
| el abuso de Alcohol trastornos relacionados con el | 1.19 | 1.03–1.34 | .001 |
| abuso del Tabaco trastornos relacionados con el | 1.26 | 1.14–1.40 | |
| los Trastornos causados por la adicción a otras drogas | 1.56 | 1.04–2.35 | .032 |
| la Obesidad | 1.49 | 1.26–1.77 | |
| Hydroelectrolytic trastornos | 1.63 | 1.30–2.05 | |
| la insuficiencia cardíaca Congestiva | 1.71 | 1.44–2.03 | |
| enfermedad pulmonar Crónica | 1.63 | 1.45–1.82 | |
| la enfermedad Renal | 1.27 | 1.11–1.45 | |
| Cáncer, la leucemia o el linfoma | 1.31 | 1.25–1.37 |
Mortalidad atribuible, Extensión de Estancias y Sobrecostes
La distribución de la mortalidad entre los pacientes con DOP según su grupo de edad y sexo se muestra en la Fig. 2, donde se observa un aumento progresivo de la mortalidad, especialmente entre los hombres. El grupo con mayor mortalidad fue el de los varones de 85 años o más con DOP, con una tasa de mortalidad del 38,0%.
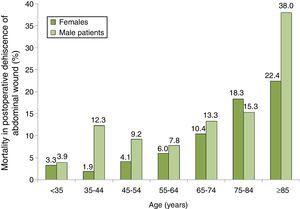
Tasas de mortalidad por 100 en pacientes con dehiscencia de herida abdominal postoperatoria por grupos de edad y sexo. Muestra de 87 hospitales españoles, 2008-2010.
El análisis multivariado de covarianza, que incluyó edad, sexo, grupo hospitalario, tipo de ingreso y todas las adicciones y comorbilidades mencionadas anteriormente, se muestra en la Tabla 3, y demostró que entre los pacientes con cirugía abdominal, los que tenían PCD tenían un exceso extraordinario de mortalidad, con una tasa ajustada de 4,0% entre los que no tenían PCD y de 8,3% entre los que sí, es decir, una relación de 2,1: 1. Los pacientes con PCD tenían una duración media de estancia de 15,6 días y un exceso de costes de 14.327 euros por alta.
Exceso de Mortalidad, Prolongación de las Estancias y Costes Adicionales Por Dehiscencia Postoperatoria Abdominal En Pacientes Con Cirugía Abdominal. Valores Ajustados al Análisis Multivariado de Covarianza.
| Pacientes sin PCD | Pacientes con PCD | |||
|---|---|---|---|---|
| Estimación ajustada (IC del 95%) | P | Estimación ajustada (IC del 95%) | P | |
| Tasa de mortalidad hospitalaria% | 4.0 (4.0–4.1) | 8.3 (7.6–9.0) | ||
| Exceso de mortalidad en % entre los pacientes con PCD | 107.5 (90.0–120.0) | |||
| la Duración de la estancia en días | 12.0 (11.9–12.0) | 27.6 (27.1–28.2) | ||
| la Duración de la estancia en días en los pacientes con PWD | 15.6 (15.2–16.2) | |||
| los Costos en el momento del alta, en euros | 11617 (11567-11667) | 25944 (25350-26538) | ||
| los gastos Adicionales en euros entre los pacientes con PWD | 14327 (13783-14871) | |||
Discusión
En varios estudios, los factores de riesgo para las PCD se analizaron,1-4,8 modelos predictivos se han elaborado y validado,2,5-7 y su impacto en el postoperatorio se ha estudiado la mortalidad.3-9 En España se han publicado excelentes artículos científicos sobre la incidencia, los factores de riesgo, la validación de modelos predictivos y la mortalidad de esta complicación postquirúrgica.4,7,8
Nos sorprendió la falta de estudios de esta complicación como marcador de seguridad de la AHRQ para el paciente. En EE.UU., se ha comprobado que el marcador de DOP tiene un excelente valor predictivo positivo14 y se ha recomendado su uso como herramienta para medir el cumplimiento de las normas de seguridad en pacientes quirúrgicos.14,15 También encontramos ausencia de análisis sobre el impacto de este marcador en el exceso de mortalidad, la extensión de estancias y los costos adicionales relacionados.
Hemos limitado el análisis a las variables aplicables al ingreso del paciente. Nuestros resultados se suman a los de muchos otros sobre la importancia de la edad, el género, el tipo de ingreso, las adicciones y varias comorbilidades como factores de riesgo de esta complicación. En el caso de los trastornos por abuso de alcohol, nuestros resultados coinciden con los de estudios realizados en España y otros países mencionados anteriormente, justificados por el impacto del etanol en el estado inmune del paciente quirúrgico.16,17 Los resultados también coinciden con los problemas relacionados con el consumo de tabaco, asociado a la tasa más alta de efectos secundarios posquirúrgicos.18,19 Otros factores de riesgo como la obesidad, la deshidratación y las enfermedades crónicas cardíacas, pulmonares, renales y oncológicas han sido ampliamente descritos en las revisiones de esta complicación2,3 y en los estudios publicados en España.4,7,8
Nuestros resultados indican que esta complicación tiene un impacto abrumador en la mortalidad hospitalaria, con un exceso de mortalidad del 107,5%, una prolongación indebida de la estancia de 15,6 días y un coste adicional de 14327 euros.
Nuestro estudio tiene varias limitaciones. Los datos que hemos utilizado son exclusivamente los indicados en el CMBD, y no se complementaron con datos adicionales sobre los pacientes. Durante todo el estudio, hemos utilizado definiciones de trastornos de adicción, PCD y comorbilidades asignadas por los médicos de cada centro, codificadas e ingresadas en la base de datos por los codificadores. Otra limitación es la posible pérdida de información debido al hecho de que no todos los datos necesarios para que los codificadores completen estos códigos o debido a la variabilidad en la interpretación por parte de los codificadores aparecen en la historia clínica del paciente. Los estrictos criterios de inclusión y exclusión para este marcador de AHRQ eliminan a todos los pacientes con una estancia de menos de 2 días, aquellos con inmunosupresión y pacientes obstétricas, lo que puede afectar las comparaciones con otras series.
Las bases de datos como CMBD también tienen claras ventajas. Los datos recogidos suelen registrarse en todas las altas hospitalarias y, al incluir todos los casos, proporcionan estimaciones bastante precisas de la incidencia, prevalencia, comorbilidades y mortalidad de las enfermedades atendidas en los hospitales.20,21 Estos datos pueden analizarse retrospectivamente, a diferencia de otros diseños que requerían la recopilación de información prospectiva. La recolección de datos durante largos períodos y con un gran número de pacientes, como en este estudio, se puede hacer de manera relativamente rápida y fácil, y como los datos se recopilan sistemáticamente, la reducción de costos es significativa. En estos estudios puede haber menos sesgos de selección, como los causados por la negativa de los pacientes o sus representantes legales a firmar el consentimiento y participar en el estudio.
Dado el tamaño de la muestra y la diversidad de hospitales, estos resultados pueden ser generalizados y no se limitan a los pacientes ingresados en uno o varios centros hospitalarios. La disponibilidad de costes para cada DGR estratificado por grupos de hospitales y para cada año facilita el cálculo de los excesos de costes para las PCD. Por lo que sabemos, este es el primer estudio que calcula el exceso de mortalidad, la prolongación de las estancias y el exceso de costes atribuibles a la PCD controlando un número considerable de variables al ingreso.
En base a los resultados, se pueden inferir un gran número de medidas preventivas, y no solo las orientadas a la importancia de una técnica quirúrgica22 adecuada (incluida la prevención de infecciones23), sino también otras que son muy importantes en el período preoperatorio, como el control del peso y el estado nutricional del paciente, y la abstinencia de tabaco24,alcohol25 y otras drogas, y de un breve consejo para el traslado a centros de rehabilitación si es necesario. Todas estas medidas contribuyen a disminuir el exceso de mortalidad en estos pacientes, a mejorar su calidad de vida después del alta (disminuyendo la carga de problemas que sufren los pacientes y sus familias) y a hacer un uso más eficiente de los recursos sanitarios.
Financiación
Este estudio se financió con la ayuda de: a) Subvenciones para la financiación de la Investigación Biomédica y las Ciencias de la Salud en Andalucía para el año 2013. Departamento de Sanidad y Asuntos Sociales de la Junta de Andalucía (PI−0271-2013), y b) Departamento Gubernamental del Plan Nacional de Drogas (Ayuda 2009I017, Proyecto G41825811).
Conflicto de intereses
Los autores declaran que no existen conflictos de intereses.