Inleiding
postoperatieve wonddehiscentie (PWD) is een ernstige complicatie, met een incidentie van 0,4% -3,5%,1-8, wat een hoge incidentie van complicaties en mortaliteit met zich meebrengt.3-9 ondanks de vooruitgang in anesthesie en perioperatieve zorg, blijven de incidentie, morbiditeit en mortaliteit geassocieerd stabiel, waarschijnlijk als gevolg van de toename van de prevalentie van gerelateerde risicofactoren onder de chirurgische populatie.5
het agentschap voor onderzoek en kwaliteit van de gezondheidszorg (AHRQ) omvat de mate van postoperatieve dehiscentie van de buikwand als een van de veiligheidsmarkers voor de patiënt,10 die ook in andere landen, zoals Spanje, is aangenomen. Dit percentage wordt berekend aan de hand van databases van lozingen vanuit het ziekenhuis in de VS en de minimumreeksen van databases in Spanje (CMBD in het Spaans). Ondanks de relevantie van deze complicatie, hebben we geen studies gevonden naar de impact van deze specifieke marker door AHRQ op de morbiditeit en mortaliteit en de gezondheidszorg en economische belasting bij patiënten met abdominale chirurgie.
om de risicofactoren voor PWD bij opname in het ziekenhuis te analyseren, hebben we de kwestie bestudeerd bij patiënten van 18 jaar of ouder die in de periode 2008-2010 werden opgenomen met behulp van een steekproef van 87 Spaanse ziekenhuizen, waarbij we probeerden andere verstorende en interactievariabelen zoals leeftijd, geslacht, type ziekenhuis, verslavingen en een aanzienlijk aantal comorbiditeiten onder controle te houden. Een ander doel van deze studie is het analyseren van de mogelijke invloed van deze complicatie op de mortaliteit, de verlenging van het verblijf en de extra kosten bij patiënten die in het ziekenhuis zijn opgenomen voor abdominale chirurgie.
Methodentype studie, steekproef en deelnemers
retrospectieve observationele studie in een steekproef van Spaanse ziekenhuizen.
om de steekproef representatief te maken op nationaal en autonoom niveau,en rekening houdend met de stratificatie van ziekenhuizen volgens de indeling van groepen ziekenhuizen op basis van hun omvang en complexiteit van het Ministerie van Volksgezondheid, 11 werd een meertrapssteekproef uitgevoerd en werden 87 Spaanse ziekenhuizen van alle Spaanse CCAA ‘ s geselecteerd, die zijn opgenomen in de bijlage.
op basis van deze schriftelijke of gedigitaliseerde samenvatting van de medische geschiedenis worden de diagnoses van elke patiënt en de toegepaste procedures gecodificeerd op basis van de regels van de negende herziening van de Internationale Classificatie van ziekten in de lijsten met doodsoorzaken (CIE9). Het coderen en invoeren van informatie in de database werd uitgevoerd door specialisten in gegevensregistratie. Deze databases van ontslagen uit het ziekenhuis of CMBD bevatten informatie over het ziekenhuis het verstrekken van de zorg, demografische gegevens van de patiënt (geboortedatum en geslacht), data van opname en ontslag, type opname en type ontslag. Voor de diagnoses van de hoofdoorzaak en secundaire diagnoses, externe oorzaken en procedures worden de cie9-codes gebruikt. Deze databases omvatten ook groepen die verband houden met de diagnose (GRD) en elk ziekenhuis wordt ingedeeld in een groep op basis van de omvang en complexiteit van de zorg.De analyse was beperkt tot patiënten die 18 jaar of ouder waren bij ontslag.
variabelen
volgens de definitie van de AHQR werden gevallen van PWD gedefinieerd als die met procedurecode 54.61 van de CIE9 (“Abdominal wall disruption closure “). Volgens de gerelateerde criteria werden gevallen met een verblijf van minder dan 2 dagen, obstetrische gevallen en gevallen bij immuungecompromitteerde patiënten uitgesloten. Alle patiënten met abdominale chirurgie en geen PWD die ook aan de bovenstaande criteria voldeden, werden als vergelijkingsgroep opgenomen. We hebben de cie9 codes gebruikt voor de 386 abdominale en bekkenchirurgie procedures beschreven door de AHRQ in zijn technische specificaties.10 de leeftijd werd gestratificeerd in de volgende groepen: 18-34, 35-44, 45-54, 55-64, 65-74, 75-84 en 85 jaar of ouder. Een aanzienlijke groep comorbiditeiten werd geïdentificeerd (zie Tabel 1) met behulp van de cie9-codes voorgesteld door Quan et al.12 De cie9-codes werden gebruikt om stoornissen te definiëren die worden veroorzaakt door misbruik van alcohol, tabak en andere drugsverslaving.13
kenmerken van patiënten met en zonder postoperatieve dehiscentie van abdominale wond.
| Variabelen | Met postoperatieve dehiscence van abdominale wonde (n=2294) | Zonder postoperatieve dehiscence van abdominale wonde (n=321600) | P |
|---|---|---|---|
| Aantal (%) | Aantal (%) | ||
| Geslacht | |||
| Vrouwen | 734 (32.0) | 150284 (46.7) | |
| Mannetjes | 1560 (68.0) | 171316 (53.3) | |
| Leeftijd (jaar) gemiddelde (95% CI) | 67.7 (67.1–68.2) | 59.6 (59.5–59.7) | |
| Alcohol-gerelateerde stoornis | 177 (7.7) | 14524 (4.5) | |
| Tabak-gerelateerde stoornis | 561 (24.4) | 53486 (16.6) | |
| Stoornis in verband met andere geneesmiddelen | 24 (1.0) | 2126 (0.7) | .0236 |
| Type van chirurgie: urgent vs geprogrammeerd | 1218 (53.1) | 117737 (36.6) | |
| Comorbiditeit | |||
| Obesitas | 144 (6.3) | 16939 (5.3) | .0310 |
| Hypertensie zonder complicaties | 760 (33.1) | 92708 (28.8) | |
| Hypertensie met complicaties | 83 (3.6) | 7195 (2.2) | |
| Heart arrhythmias | 316 (13.8) | 23992 (7.5) | |
| Pulmonary circulation disorders | 35 (1.5) | 1982 (0.6) | |
| Valvulopathies | 62 (2.7) | 7191 (2.2) | .1322 |
| Deficit anaemia | 36 (1.6) | 4673 (1.4) | .6430 |
| Posthemorrhagic anaemia | 16 (0.7) | 2187 (0.7) | .9194 |
| Hydroelectrolytic disorders | 81 (3.5) | 3937 (1.2) | |
| Weight loss | 47 (2.0) | 3094 (1.0) | |
| Hypothyroidism | 58 (2.5) | 8801 (2.7) | .5422 |
| Coagulopathy | 51 (2.2) | 4261 (1.3) | .0002 |
| Previous myocardial infarction | 64 (2.8) | 5549 (1.7) | .0001 |
| hartfalen | 161 (7.0) | 7411 (2.3) | |
| Cerebrovasculaire ziekte | 40 (1.7) | 3740 (1.2) | .0099 |
| dementie | 26 (1.1) | 2012 (0.6) | .0022 |
| chronische longziekte | 398 (17.3) | 25327 (7.9) | |
| reumatische aandoeningen | 19 (0.8) | 2255 (0.7) | .4677 |
| maagzweer | 57 (2.5) | 5690 (1.8) | .0097 |
| lichte hepatopathie | 60 (2.6) | 7857 (2.4) | .5941 |
| Diabetes zonder chronische complicaties | 272 (11.9) | 36843 (11.5) | .5481 |
| Diabetes met chronische complicaties | 27 (1.2) | 2635 (0.8) | .0587 |
| hemiplegie of paraplegie | 6 (0.3) | 662 (0.2) | .5579 |
| nierziekte | 57 (2.5) | 2954 (0.9) | |
| matige of ernstige hepatopathie | 28 (1.2) | 3105 (1.0) | .2135 |
| kanker, leukemie of lymfoom | 1040 (45.3) | 98175 (30.5) | |
| gemetastaseerde kanker | 374 (16.3) | 33869 (10.5) | |
gegevensanalyse
het hoofddoel was het berekenen van het risico op PWD bij patiënten met abdominale chirurgie. De secundaire doeleinden waren het bepalen van de mortaliteit, de duur van het verblijf en de ziekenhuiskosten bij patiënten met en zonder die complicatie. We berekenden de kosten aan de hand van specifieke ziekenhuiskosten voor elke GRD, gestratificeerd naar de groep ziekenhuizen, op basis van de schattingen gepubliceerd door het Ministerie van Volksgezondheid voor de jaren 2008-2010.11
een onveranderlijke analyse werd uitgevoerd om de relatie tussen PWD en leeftijd, geslacht, type toelating (urgent Versus gepland), verslavingsstoornissen en comorbiditeiten te analyseren. Vervolgens werden multivariate modellen opgesteld met behulp van de analyse van onvoorwaardelijke logistische regressie om de associatie van deze variabelen met de incidentie van PWD te bepalen, en werd vastgesteld dat de statistische significantie
Resultaatkenmerken was van de patiënten
in totaal werden 323894 patiënten geïdentificeerd die werden behandeld met abdominale chirurgie, waarvan 2294 (0,71%) PWD presenteerden. De kenmerken van patiënten met en zonder DPOA zijn weergegeven in Tabel 1. Patiënten met PWD waren ouder (gemiddelde leeftijd van 67,7 jaar), voornamelijk mannen (68%), met een hoger percentage dringende opnames (53,1%) en met een hogere prevalentie van verslavingen, met name tabak (24,4%) en alcohol (7,7%). Er was ook een hogere prevalentie in veel van de bestudeerde comorbiditeiten.
een analyse van de verdeling van de prevalentie van PWD (met 1000) volgens leeftijdsgroepen en geslacht is weergegeven in Fig. 1, waar we kunnen zien dat de prevalentie steeg met de leeftijd in beide geslachten, maar, vanaf 35 jaar, was er een hogere prevalentie onder mannen.
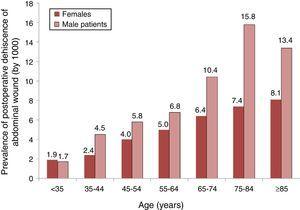
prevalentie van postoperatieve dehiscentie van abdominale wond bij patiënten met abdominale chirurgie en de verdeling daarvan naar leeftijdsgroepen en geslacht. Tarieven per 1000. Steekproef van 87 Spaanse ziekenhuizen, 2008-2010.
risico van postoperatieve dehiscentie van de abdominale wond of litteken
Tabel 2 toont de resultaten van de multivariate analyse en we kunnen zien dat de risicofactoren nog steeds leeftijd, mannelijk geslacht, dringende opname vs geplande opname, alcoholmisbruik stoornissen, misbruik van tabak en andere drugs verslavingen, obesitas, toelating met hydro-elektrolytische stoornissen, aritmieën, congestieve hartziekte, nierziekte en kanker.
logistisch regressiemodel voor postoperatieve dehiscentie van abdominale wond bij patiënten met abdominale chirurgie bij patiënten van 18 jaar of ouder die voldoen aan de inclusie-en uitsluitingscriteria van de AHRQ.
| risicofactoren | Gecorrigeerde odds ratio | 95% – betrouwbaarheidsintervallen | P |
|---|---|---|---|
| Groepen van leeftijd in jaren (vergelijking groep van 18-34 jaar en groepen van 35-44, 45-54, 55-64, 65-74, 75-84 85 of ouder) | 1.25 | 1.22–1.29 | |
| Man | 1.54 | 1.40–1.69 | |
| Dringende toelating vs geprogrammeerd toelating | 2.04 | 1.87–2.23 | |
| Alcohol-gerelateerde aandoeningen | 1.19 | 1.03–1.34 | .001 |
| Tabak misbruik-gerelateerde aandoeningen | 1.26 | 1.14–1.40 | |
| Aandoeningen veroorzaakt door andere drugsverslavingen | 1.56 | 1.04–2.35 | .032 |
| Obesitas | 1.49 | 1.26–1.77 | |
| Hydroelectrolytic stoornissen | 1.63 | 1.30–2.05 | |
| Congestief hartfalen | 1.71 | 1.44–2.03 | |
| Chronische longaandoeningen | 1.63 | 1.45–1.82 | |
| nierziekte | 1.27 | 1.11–1.45 | |
| Kanker, leukemie of lymfoom | 1.31 | 1.25–1.37 |
toe te schrijven mortaliteit, verlenging van verblijven en extra kosten
de verdeling van mortaliteit onder patiënten met PWD volgens hun leeftijd en geslachtsgroep is weergegeven in Fig. 2, waar we een progressieve toename van de mortaliteit kunnen zien, vooral onder mannen. De groep met de hoogste mortaliteit was die van mannen van 85 jaar of ouder met PWD, die een mortaliteit van 38,0% hadden.
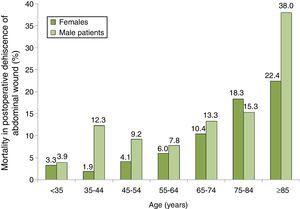
sterftecijfers bij 100 bij patiënten met postoperatieve dehiscentie van abdominale wond naar groepen van leeftijd en geslacht. Steekproef van 87 Spaanse ziekenhuizen, 2008-2010.
de multivariate analyse van covariantie, die leeftijd, geslacht, Ziekenhuisgroep, type opname en alle hierboven genoemde verslavingen en comorbiditeiten omvatte, is weergegeven in Tabel 3, en toonde aan dat bij patiënten met abdominale chirurgie degenen met PWD een buitengewone toename van de mortaliteit hadden, met een aangepast percentage van 4,0% onder degenen die geen PWD hadden en 8,3% onder degenen die wel hadden: dat wil zeggen een verhouding van 2,1:1. Patiënten met PWD hadden een gemiddelde verblijfsduur van 15,6 dagen en een meerprijs van 14327 euro per ontslag.
bovenmatige mortaliteit, verlenging van verblijven en extra kosten veroorzaakt door postoperatieve abdominale dehiscentie bij patiënten met abdominale chirurgie. Waarden aangepast aan de Multivariate analyse van covariantie.
| Patiënten zonder PWD | Patiënten met PWD | |||
|---|---|---|---|---|
| Aangepast schatting (95% CI) | P | Aangepast schatting (95% CI) | P | |
| In-hospital mortaliteit % | 4.0 (4.0–4.1) | 8.3 (7.6–9.0) | ||
| Overtollige sterfte in % bij patiënten met PWD | 107.5 (90.0–120.0) | |||
| de Duur van het verblijf in dagen | 12.0 (11.9–12.0) | 27.6 (27.1–28.2) | ||
| de Duur van het verblijf in dagen bij patiënten met PWD | 15.6 (15.2–16.2) | |||
| Kosten bij ontslag, in euro ’s | 11617 (11567-11667) | 25944 (25350-26538) | ||
| Extra kosten in euro’ s bij patiënten met PWD | 14327 (13783-14871) | |||
Discussie
In een aantal studies, de risicofactoren voor PWD werden geanalyseerd,1-4,8 voorspellende modellen zijn opgesteld en gevalideerd,2,5-7 en hun invloed op de postoperatieve mortaliteit is onderzocht.3-9 in Spanje zijn uitstekende wetenschappelijke artikelen gepubliceerd over de incidentie, risicofactoren, validatie van voorspellende modellen en mortaliteit van deze postchirurgische complicatie.4,7,8
we waren verrast door het ontbreken van studies naar deze complicatie als veiligheidsmarker van AHRQ voor de patiënt. In de VS is bewezen dat de PWD-marker een uitstekende positieve voorspellende waarde heeft14 en het gebruik ervan is aanbevolen als instrument om de naleving van de veiligheidsvoorschriften voor chirurgische patiënten te meten.14,15 we vonden ook een gebrek aan analyse van de impact van deze marker in de overmatige sterfte, de verlenging van de verblijven en de bijbehorende extra kosten.
we hebben de analyse beperkt tot de variabelen die van toepassing zijn bij opname van de patiënt. Onze resultaten sluiten aan bij die van vele anderen over het belang van leeftijd, geslacht, type toelating, verslavingen en verschillende comorbiditeiten als risicofactoren van deze complicatie. In het geval van alcoholmisbruik komen onze resultaten overeen met die van studies uitgevoerd in Spanje en andere hierboven genoemde landen, gerechtvaardigd door de impact van ethanol op de immuunstatus van de chirurgische patiënt.16,17 resultaten komen ook overeen voor kwesties in verband met het gebruik van tabak, geassocieerd met het hoogste percentage postchirurgische bijwerkingen.18,19 andere risicofactoren zoals obesitas, dehydratie en chronische hart -, long -, nier-en oncologische ziekten zijn uitgebreid beschreven in de beoordelingen van deze complicatie,2, 3 en in de studies gepubliceerd in Spanje.4,7,8
uit onze resultaten blijkt dat deze complicatie een overweldigende impact heeft op de ziekenhuissterfte, met een overmatige mortaliteit van 107,5%, een ongepaste verlenging van het verblijf van 15,6 dagen en een extra kosten van 14327 Euro.
onze studie heeft verschillende beperkingen. De gegevens die we hebben gebruikt zijn uitsluitend die vermeld in de CMBD, en werden niet aangevuld met aanvullende gegevens over de patiënten. Gedurende de gehele studie hebben we definities gebruikt van verslavingsstoornissen, PWD en de comorbiditeiten zoals die door artsen in elk centrum worden toegewezen, en door codeurs gecodificeerd en in de database ingevoerd. Een andere beperking is het potentiële verlies van informatie als gevolg van het feit dat niet alle gegevens die nodig zijn voor programmeurs om deze codes in te vullen of als gevolg van variabiliteit in de interpretatie door programmeurs verschijnen op de medische geschiedenis van de patiënt. De strikte inclusie – en uitsluitingscriteria voor deze marker van AHRQ elimineren alle patiënten met een verblijf van minder dan 2 dagen, die met immunosuppressie en obstetrische patiënten, die vergelijkingen met andere series kunnen beïnvloeden.
Databases zoals CMBD hebben ook duidelijke voordelen. De verzamelde gegevens worden gewoonlijk geregistreerd bij alle ziekenhuisontladingen en, door alle gevallen op te nemen, geven zij vrij nauwkeurige schattingen van de incidentie, prevalentie, comorbiditeit en sterfte van ziekten die in ziekenhuizen worden ondersteund.20,21 deze gegevens kunnen achteraf worden geanalyseerd, in tegenstelling tot andere ontwerpen die het verzamelen van prospectieve informatie vereisen. Het verzamelen van gegevens voor lange periodes en met een groot aantal patiënten, zoals in deze studie, kan relatief snel en gemakkelijk gebeuren, en aangezien de gegevens systematisch worden verzameld, is de kostenreductie aanzienlijk. In deze studies kunnen er minder selectievooroordelen zijn, zoals die veroorzaakt worden door de weigering van patiënten of hun wettelijke vertegenwoordigers om toestemming te ondertekenen en deel te nemen aan het onderzoek.
gezien de omvang van de steekproef en de diversiteit van ziekenhuizen, kunnen deze resultaten worden gegeneraliseerd en zijn ze niet beperkt tot patiënten die in een of enkele ziekenhuiscentra zijn opgenomen. De beschikbaarheid van kosten voor elke GRD, gestratificeerd naar de groepen ziekenhuizen en voor elk jaar maakt de berekening van de kostenexcessen Voor Gehandicapten gemakkelijker. Voor zover bekend is dit de eerste studie die de overmaat aan sterfte, de verlenging van de verblijfsduur en de overmaat aan kosten toe te schrijven aan gehandicapten die bij toelating een aanzienlijk aantal variabelen beheersen, berekent.Op basis van de resultaten kan een groot aantal preventieve maatregelen worden afgeleid, niet alleen die welke gericht zijn op het belang van een goede chirurgische techniek22 (met inbegrip van de preventie van infecties23), maar ook andere die zeer belangrijk zijn in de preoperatieve periode, zoals de controle van het gewicht en de voedingsstatus van de patiënt, en onthouding van tabak, 24 alcohol25 en andere geneesmiddelen,en van kort advies tot transfer naar revalidatiecentra indien nodig. Al deze maatregelen dragen bij tot een vermindering van de overmatige mortaliteit bij deze patiënten, tot verbetering van hun levenskwaliteit na ontslag (vermindering van de last van de problemen van patiënten en hun families) en tot een efficiënter gebruik van gezondheidsmiddelen.
financiering
deze studie werd gefinancierd met behulp van: (A) subsidies voor de financiering van biomedisch onderzoek en Gezondheidswetenschappen in Andalusië voor het jaar 2013. Ministerie van Volksgezondheid en Sociale Zaken van de Raad van bestuur van Andalusië (PI-0271-2013), en (b) regeringsdepartement voor het Nationaal Drugsplan (Aid 2009I017, Project G41825811).
belangenconflicten
de auteurs verklaren dat er geen belangenconflicten zijn.