Introduction
La déhiscence postopératoire de la plaie (DMP) est une complication grave, avec une incidence de 0,4% à 3,5%, 1 à 8, ce qui associe des taux élevés de complications et de mortalité.3-9 Malgré les progrès de l’anesthésie et des soins périopératoires, l’incidence, la morbidité et la mortalité associées restent stables, probablement en raison de l’augmentation de la prévalence des facteurs de risque associés au sein de la population chirurgicale.5
L’Agence pour la Recherche et la Qualité des soins de santé (AHRQ) inclut le taux de déhiscence postopératoire de la paroi abdominale comme l’un des marqueurs de sécurité du patient10, qui a également été adopté dans d’autres pays, comme l’Espagne. Ce taux est calculé à l’aide de bases de données de sorties de l’hôpital aux États-Unis et des ensembles minimaux de bases de données en Espagne (CMBD en espagnol). Malgré la pertinence de cette complication, nous n’avons trouvé aucune étude réalisée sur l’impact de ce marqueur spécifique par l’AHRQ sur la morbidité et la mortalité et la charge sanitaire et économique chez les patients ayant subi une chirurgie abdominale.
Par conséquent, aux fins d’analyser les facteurs de risque de MPI lors de l’admission à l’hôpital, nous avons étudié la question chez des patients de 18 ans ou plus admis à l’aide d’un échantillon de 87 hôpitaux espagnols au cours de la période 2008-2010, en essayant de contrôler d’autres variables de confusion et d’interaction telles que l’âge, le sexe, le type d’hôpital, les dépendances et un nombre considérable de comorbidités. De même, un autre objectif de cette étude est d’analyser l’influence potentielle de cette complication sur la mortalité, l’extension des séjours et les surcoûts chez les patients hospitalisés pour une chirurgie abdominale.
Méthodestype d’étude, Échantillon et Participants
Étude observationnelle rétrospective dans un échantillon d’hôpitaux espagnols.
Pour que l’échantillon soit représentatif au niveau national et autonome, et en tenant compte de la stratification des hôpitaux selon la classification des groupes d’hôpitaux en fonction de leur taille et de leur complexité par le ministère de la Santé, 11 un échantillonnage en plusieurs étapes a été effectué et 87 hôpitaux espagnols de toutes les CCAA espagnoles ont été sélectionnés, qui sont énumérés en annexe.
Sur la base de ce résumé écrit ou numérisé des antécédents médicaux, les diagnostics de chaque patient et les procédures appliquées sont codifiés sur la base des règles de la 9ème Révision de la Classification Internationale des Maladies dans les Listes de Causes de Décès (CIE9). Le codage et la saisie des informations dans la base de données ont été effectués par des spécialistes de l’enregistrement des données. Ces bases de données de sorties de l’hôpital ou CMBD contiennent des informations sur l’hôpital dispensant les soins, les données démographiques du patient (date de naissance et sexe), les dates d’admission et de sortie, le type d’admission et le type de sortie. Pour les diagnostics de la cause principale et des diagnostics secondaires, des causes et des procédures externes, les codes CIE9 sont utilisés. Ces bases de données comprennent également des groupes liés au diagnostic (DRG) et chaque hôpital est classé dans un groupe en fonction de sa taille et de la complexité des soins.11 L’analyse a été limitée aux patients âgés de 18 ans ou plus à leur sortie.
Variables
Suite à la définition de l’AHQR, les cas de DMP ont été définis comme ceux avec le code de procédure 54.61 du CIE9 (« Fermeture perturbatrice de la paroi abdominale »). Selon les critères connexes, les cas avec des séjours de moins de 2 jours, les cas obstétricaux et les cas chez les patients immunodéprimés ont été exclus. Tous les patients ayant subi une chirurgie abdominale et n’ayant pas de DMP répondant également aux critères ci-dessus ont été inclus comme groupe témoin. Nous avons utilisé les codes CIE9 pour les 386 interventions chirurgicales abdominales et pelviennes décrites par l’AHRQ dans ses spécifications techniques.10 L’âge a été stratifié dans les groupes suivants: 18-34, 35-44, 45-54, 55-64, 65-74, 75-84 et 85 ans ou plus. Un groupe considérable de comorbidités a été identifié (montré dans le tableau 1) à l’aide des codes CIE9 proposés par Quan et al.12 Les codes CIE9 ont été utilisés pour définir les troubles causés par l’abus d’alcool, de tabac et d’autres dépendances aux drogues.13
Caractéristiques des Patients Avec et Sans Déhiscence postopératoire de la Plaie abdominale.
| Variables | Avec déhiscence postopératoire de la plaie abdominale (n = 2294) | Sans déhiscence postopératoire de la plaie abdominale (n = 321600) | P |
|---|---|---|---|
| Nombre (%) | Nombre (%) | ||
| Sexe | |||
| Femmes | 734 (32.0) | 150284 (46.7) | |
| Hommes | 1560 (68.0) | 171316 (53.3) | |
| Âge (années), moyenne (IC à 95 %) | 67.7 (67.1–68.2) | 59.6 (59.5–59.7) | |
| Trouble lié à l’alcool | 177 (7.7) | 14524 (4.5) | |
| Trouble lié au tabac | 561 (24.4) | 53486 (16.6) | |
| Trouble lié à d’autres médicaments | 24 (1.0) | 2126 (0.7) | .0236 |
| Type de chirurgie: urgente vs programmée | 1218 (53.1) | 117737 (36.6) | |
| Comorbidités | |||
| Obésité | 144 (6.3) | 16939 (5.3) | .0310 |
| Hypertension sans complications | 760 (33.1) | 92708 (28.8) | |
| Hypertension avec complications | 83 (3.6) | 7195 (2.2) | |
| Heart arrhythmias | 316 (13.8) | 23992 (7.5) | |
| Pulmonary circulation disorders | 35 (1.5) | 1982 (0.6) | |
| Valvulopathies | 62 (2.7) | 7191 (2.2) | .1322 |
| Deficit anaemia | 36 (1.6) | 4673 (1.4) | .6430 |
| Posthemorrhagic anaemia | 16 (0.7) | 2187 (0.7) | .9194 |
| Hydroelectrolytic disorders | 81 (3.5) | 3937 (1.2) | |
| Weight loss | 47 (2.0) | 3094 (1.0) | |
| Hypothyroidism | 58 (2.5) | 8801 (2.7) | .5422 |
| Coagulopathy | 51 (2.2) | 4261 (1.3) | .0002 |
| Previous myocardial infarction | 64 (2.8) | 5549 (1.7) | .0001 |
| Insuffisance cardiaque | 161 (7.0) | 7411 (2.3) | |
| Maladie cérébrovasculaire | 40 (1.7) | 3740 (1.2) | .0099 |
| Démence | 26 (1.1) | 2012 (0.6) | .0022 |
| Maladie pulmonaire chronique | 398 (17.3) | 25327 (7.9) | |
| Maladie rhumatismale | 19 (0.8) | 2255 (0.7) | .4677 |
| Ulcère peptique | 57 (2.5) | 5690 (1.8) | .0097 |
| Hépatopathie légère | 60 (2.6) | 7857 (2.4) | .5941 |
| Diabète sans complications chroniques | 272 (11.9) | 36843 (11.5) | .5481 |
| Diabète avec complications chroniques | 27 (1.2) | 2635 (0.8) | .0587 |
| Hémiplégie ou paraplégie | 6 (0.3) | 662 (0.2) | .5579 |
| Maladie rénale | 57 (2.5) | 2954 (0.9) | |
| Hépatopathie modérée ou grave | 28 (1.2) | 3105 (1.0) | .2135 |
| Cancer, leucémie ou lymphome | 1040 (45.3) | 98175 (30.5) | |
| Cancer métastatique | 374 (16.3) | 33869 (10.5) | |
Analyse des données
L’objectif principal était de calculer le risque de MPI chez les patients ayant subi une chirurgie abdominale. Les objectifs secondaires étaient de déterminer la mortalité, la durée du séjour et les coûts hospitaliers chez les patients avec et sans cette complication. Nous avons calculé les coûts en utilisant des coûts hospitaliers spécifiques pour chaque GRD stratifié selon le groupe d’hôpitaux, sur la base des estimations publiées par le ministère de la Santé pour les années 2008-2010.11
Une analyse non exhaustive a été réalisée pour analyser la relation entre la DMP et l’âge, le sexe, le type d’admission (urgent vs programmé), les troubles de dépendance et les comorbidités. Ensuite, des modèles multivariés ont été préparés en utilisant l’analyse de la régression logistique inconditionnelle pour déterminer l’association de ces variables sur l’incidence de la DMP, et il a été déterminé que la signification statistique était
résultatscaractéristiques des Patients
Un total de 323894 patients traités par chirurgie abdominale ont été identifiés, dont 2294 (0,71%) présentaient une DMP. Les caractéristiques des patients avec et sans DPOA sont énumérées dans le tableau 1. Les patients atteints de MP étaient plus âgés (âge moyen de 67,7 ans), principalement des hommes (68%), avec un taux d’admissions urgentes plus élevé (53,1%) et une prévalence plus élevée de dépendances, en particulier le tabac (24,4%) et l’alcool (7,7%). Il y avait également une prévalence plus élevée dans de nombreuses comorbidités étudiées.
Une analyse de la distribution de la prévalence de la MPI (par 1000) selon les groupes d’âge et de sexe est illustrée à la Fig. 1, nous pouvons voir que la prévalence augmentait avec l’âge dans les deux sexes mais, à partir de 35 ans, il y avait une prévalence plus élevée chez les hommes.
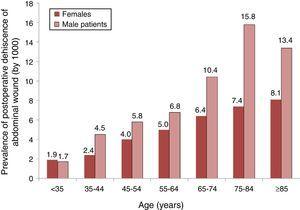
Prévalence de la déhiscence postopératoire de la plaie abdominale chez les patients ayant subi une chirurgie abdominale et leur répartition par groupes d’âge et de sexe. Tarifs par 1000. Échantillon de 87 hôpitaux espagnols, 2008-2010.
Risque de Déhiscence postopératoire de la plaie abdominale ou de la cicatrice
Le tableau 2 montre les résultats de l’analyse multivariée et nous pouvons voir que les facteurs de risque sont toujours l’âge, le sexe masculin, l’admission urgente vs l’admission programmée, les troubles de l’abus d’alcool, l’abus de tabac et d’autres dépendances aux drogues, l’obésité, l’admission avec troubles hydroélectrolytiques, les arythmies, les cardiopathies congestives, les maladies rénales et le cancer.
Modèle de Régression Logistique pour la Déhiscence Postopératoire d’une Plaie Abdominale Chez des Patients Ayant Subi une Chirurgie Abdominale chez des Patients de 18 Ans ou Plus Répondant aux Critères d’Inclusion et d’Exclusion de l’AHRQ.
| Facteurs de risque | Rapport de cotes ajusté | Intervalles de confiance à 95% | P |
|---|---|---|---|
| Groupes d’âge en années (groupe témoin de 18 à 34 ans et groupes de 35 à 44 ans, 45 à 54 ans, 55 à 64 ans, 65 à 74 ans, 75 à 84 ans et 85 ans ou plus) | 1.25 | 1.22–1.29 | |
| Homme | 1.54 | 1.40–1.69 | |
| Admission urgente vs admission programmée | 2.04 | 1.87–2.23 | |
| Troubles liés à l’abus d’alcool | 1.19 | 1.03–1.34 | .001 |
| Troubles liés à l’abus de tabac | 1.26 | 1.14–1.40 | |
| Troubles causés par d’autres dépendances aux drogues | 1.56 | 1.04–2.35 | .032 |
| Obésité | 1.49 | 1.26–1.77 | |
| Affections hydroélectrolytiques | 1.63 | 1.30–2.05 | |
| Insuffisance cardiaque congestive | 1.71 | 1.44–2.03 | |
| Maladie pulmonaire chronique | 1.63 | 1.45–1.82 | |
| Maladie rénale | 1.27 | 1.11–1.45 | |
| Cancer, leucémie ou lymphome | 1.31 | 1.25–1.37 |
Mortalité attribuable, Prolongation des séjours et Surcoûts
La répartition de la mortalité parmi les patients atteints de MPI selon leur groupe d’âge et de sexe est illustrée à la Fig. 2, où l’on peut constater une augmentation progressive de la mortalité, en particulier chez les hommes. Le groupe où la mortalité était la plus élevée était celui des hommes de 85 ans ou plus atteints de MP, dont le taux de mortalité était de 38,0 %.
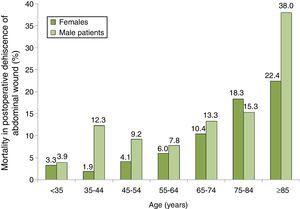
Taux de mortalité par 100 chez les patients présentant une déhiscence postopératoire d’une plaie abdominale par groupe d’âge et de sexe. Échantillon de 87 hôpitaux espagnols, 2008-2010.
L’analyse multivariée de la covariance, qui incluait l’âge, le sexe, le groupe hospitalier, le type d’admission et toutes les dépendances et comorbidités mentionnées ci-dessus, est présentée dans le tableau 3, et a démontré que parmi les patients ayant subi une chirurgie abdominale, ceux ayant une MP présentaient un excès de mortalité extraordinaire, avec un taux ajusté de 4,0% chez ceux qui n’avaient pas de MP et de 8,3% chez ceux qui en avaient: c’est-à-dire un ratio de 2,1: 1. Les patients atteints de MP avaient une durée moyenne de séjour de 15,6 jours et un excédent de coûts de 14327 euros par sortie.
Excès de Mortalité, Prolongation des Séjours et Surcoûts Causés par la Déhiscence Postopératoire Abdominale Chez Les Patients Ayant Subi une Chirurgie Abdominale. Valeurs ajustées à l’Analyse Multivariée de la Covariance.
| Patients sans DMP | Patients avec DMP | |||
|---|---|---|---|---|
| Estimation ajustée (IC à 95 %) | P | Estimation ajustée (IC à 95 %) | P | |
| Taux de mortalité à l’hôpital % | 4.0 (4.0–4.1) | 8.3 (7.6–9.0) | ||
| Surmortalité en % chez les patients atteints de MPI | 107.5 (90.0–120.0) | |||
| Durée du séjour en jours | 12.0 (11.9–12.0) | 27.6 (27.1–28.2) | ||
| Durée du séjour en jours chez les patients atteints de MPI | 15.6 (15.2–16.2) | |||
| Frais à la sortie, en euros | 11617 (11567-11667) | 25944 (25350-26538) | ||
| Coûts supplémentaires en euros chez les patients atteints de MP | 14327 (13783-14871) | |||
Discussion
Dans plusieurs études, les facteurs de risque de PWD ont été analysés, 1-4, 8 modèles prédictifs ont été préparés et validés, 2, 5-7 et leur impact sur la postopératoire la mortalité a été étudiée.3-9 En Espagne, d’excellents articles scientifiques ont été publiés sur l’incidence, les facteurs de risque, la validation des modèles prédictifs et la mortalité de cette complication post-chirurgicale.4,7,8
Nous avons été surpris par l’absence d’études sur cette complication comme marqueur de sécurité de l’AHRQ pour le patient. Aux États-Unis, il a été prouvé que le marqueur PWD a une excellente valeur prédictive positive14 et son utilisation a été recommandée comme outil de mesure du respect des règles de sécurité pour les patients chirurgicaux.14,15 Nous avons également constaté une absence d’analyse sur l’impact de ce marqueur sur la surmortalité, la prolongation des séjours et les surcoûts associés.
Nous avons limité l’analyse aux variables applicables lors de l’admission du patient. Nos résultats rejoignent ceux de nombreux autres sur l’importance de l’âge, du sexe, du type d’admission, des dépendances et de plusieurs comorbidités comme facteurs de risque de cette complication. Dans le cas de troubles de l’abus d’alcool, nos résultats correspondent à ceux des études menées en Espagne et dans d’autres pays mentionnés ci-dessus, justifiées par l’impact de l’éthanol sur le statut immunitaire du patient opéré.16,17 Les résultats correspondent également aux problèmes liés à l’usage du tabac, associés au taux le plus élevé d’effets secondaires post-chirurgicaux.18,19 D’autres facteurs de risque tels que l’obésité, la déshydratation et les maladies chroniques cardiaques, pulmonaires, rénales et oncologiques ont été largement décrits dans les revues de cette complication, 2, 3 et dans les études publiées en Espagne.4,7,8
Nos résultats indiquent que cette complication a un impact écrasant sur la mortalité hospitalière, avec un excès de mortalité de 107,5%, une prolongation indue du séjour de 15,6 jours et un surcoût de 14327 euros.
Notre étude présente plusieurs limites. Les données que nous avons utilisées sont exclusivement celles indiquées dans le CMBD et n’ont pas été complétées par des données supplémentaires sur les patients. Tout au long de l’étude, nous avons utilisé les définitions des troubles de la dépendance, des MDI et des comorbidités assignées par les médecins de chaque centre, et codifiées et entrées dans la base de données par les codeurs. Une autre limitation est la perte potentielle d’informations due au fait que toutes les données nécessaires aux codeurs pour remplir ces codes ou en raison de la variabilité de l’interprétation par les codeurs n’apparaissent pas sur les antécédents médicaux du patient. Les critères stricts d’inclusion et d’exclusion de ce marqueur de l’AHRQ éliminent tous les patients avec un séjour de moins de 2 jours, ceux avec immunosuppression et les patients obstétricaux, ce qui peut affecter les comparaisons avec d’autres séries.Les bases de données
telles que CMBD présentent également des avantages évidents. Les données recueillies sont généralement enregistrées dans tous les congés hospitaliers et, en incluant tous les cas, elles fournissent des estimations assez précises de l’incidence, de la prévalence, des comorbidités et de la mortalité des maladies assistées dans les hôpitaux.20,21 Ces données peuvent être analysées rétrospectivement, contrairement à d’autres conceptions qui nécessitaient la collecte d’informations prospectives. La collecte de données sur de longues périodes et avec un grand nombre de patients, comme dans cette étude, peut être effectuée relativement rapidement et facilement, et comme les données sont systématiquement collectées, la réduction des coûts est significative. Dans ces études, il peut y avoir moins de biais de sélection, tels que ceux causés par le refus des patients ou de leurs représentants légaux de signer leur consentement et de participer à l’étude.
Compte tenu de la taille de l’échantillon et de la diversité des hôpitaux, ces résultats peuvent être généralisés et ne sont pas limités aux patients admis dans un ou quelques centres hospitaliers. La disponibilité des coûts pour chaque DRG stratifié par les groupes d’hôpitaux et pour chaque année facilite le calcul des dépassements de coûts pour les DMP. À notre connaissance, il s’agit de la première étude calculant l’excès de mortalité, la prolongation des séjours et l’excès de coûts imputables aux personnes handicapées contrôlant un nombre considérable de variables à l’admission.
Sur la base des résultats, un grand nombre de mesures préventives peuvent être déduites, et non seulement celles axées sur l’importance d’une technique chirurgicale appropriée22 (y compris la prévention des infections23), mais aussi d’autres qui sont très importantes en période préopératoire, telles que le contrôle du poids et de l’état nutritionnel du patient, l’abstinence de tabac, d’alcool2425 et d’autres drogues, et de brefs conseils de transfert vers des centres de réadaptation si nécessaire. Toutes ces mesures contribuent à une diminution de l’excès de mortalité chez ces patients, à une amélioration de leur qualité de vie après la sortie (diminution du fardeau des problèmes subis par les patients et leurs familles), et à une utilisation plus efficace des ressources de santé.
Financement
Cette étude a été financée à l’aide de: (a) Subventions pour le financement de la Recherche Biomédicale et des Sciences de la Santé en Andalousie pour l’année 2013. Département de la Santé et des Affaires sociales du Conseil d’Andalousie (PI-0271-2013), et (b) Département Gouvernemental du Plan National de Lutte contre la Drogue (Aid 2009I017, Projet G41825811).
Conflit d’intérêts
Les auteurs déclarent qu’il n’y a pas de conflit d’intérêts.