Innledning
Postoperativ sårdehiscens (Pwd) er en alvorlig komplikasjon, med en forekomst på 0,4% -3,5%,1-8 som assosierer høy forekomst av komplikasjoner og dødelighet.3-9 Til tross for framgangen i anestesi og perioperativ behandling, forblir forekomsten, morbiditeten og dødeligheten forbundet stabil, sannsynligvis på grunn av økningen i forekomsten av relaterte risikofaktorer blant den kirurgiske populasjonen.5
Byrået For Helseforskning og Kvalitet (AHRQ) inkluderer graden av postoperativ dehiscens av bukveggen som en av pasientens sikkerhetsmarkører, 10 som også er vedtatt i Andre land, som Spania. Denne satsen beregnes ved hjelp av databaser over utslipp fra sykehuset i USA og minimumssettene av databaser i Spania (CMBD på spansk). Til tross for relevansen av denne komplikasjonen, har VI ikke funnet noen studier utført PÅ VIRKNINGEN AV DENNE spesifikke markøren AV AHRQ på sykelighet og dødelighet og helsevesenet og den økonomiske byrden blant pasienter med abdominal kirurgi.
for å analysere risikofaktorer FOR PWD ved innleggelse på sykehus, har vi derfor undersøkt problemet hos pasienter 18 år eller eldre innlagt ved hjelp av et utvalg av 87 spanske sykehus i perioden 2008-2010, og forsøkt å kontrollere andre konfunderings-og interaksjonsvariabler som alder, kjønn, type sykehus, avhengighet og et betydelig antall komorbiditeter. Tilsvarende er et annet formål med denne studien å analysere den potensielle innflytelsen av denne komplikasjonen på dødelighet, forlengelse av opphold og overskytende kostnader blant pasienter innlagt for abdominal kirurgi.
Metodertype Studie, Prøve Og Deltakere
Retrospektiv observasjonsstudie i et utvalg av spanske sykehus.
for at prøven skulle være representativ på nasjonalt og autonomt nivå,og tatt i betraktning stratifisering av sykehus i henhold til klassifisering av sykehusgrupper basert på Helsedepartementets størrelse og kompleksitet, ble 11 en flertrinns prøvetaking utført, og 87 spanske sykehus av alle spanske Ccaaer ble valgt, som er oppført i Vedlegg.
basert på dette skriftlige eller digitaliserte sammendraget av sykehistorien, kodifiseres diagnosene til hver pasient og de anvendte prosedyrene basert på reglene i Den 9. Revisjonen Av Den Internasjonale Klassifikasjonen Av Sykdommer i Dødsårsakslistene (CIE9). Kodingen og inntasting av informasjon i databasen ble utført av spesialister i dataregistrering. Disse databasene med utslipp fra sykehuset eller CMBD inneholder informasjon om sykehuset som gir omsorg, pasientens demografiske data (fødselsdato og kjønn), dato for opptak og utslipp, type opptak og type utslipp. FOR diagnoser av hovedårsaken og sekundære diagnoser, eksterne årsaker og prosedyrer, BRUKES CIE9-kodene. Disse databasene inkluderer også grupper relatert til diagnosen (GRD), og hvert sykehus er klassifisert i en gruppe basert på størrelse og kompleksitet av omsorg.11 analysen var begrenset til pasienter som var 18 år eller eldre ved utskrivning.
Variabler
etter definisjonen AV AHQR ble tilfeller AV PWD definert som de med prosedyrekode 54.61 AV CIE9 («Bukveggavbruddslukning»). Etter de relaterte kriteriene ble tilfeller med opphold på mindre enn 2 dager, obstetriske tilfeller og tilfeller blant immunkompromitterte pasienter ekskludert. Alle pasienter med abdominal kirurgi og INGEN PWD som også oppfylte kriteriene ovenfor ble inkludert som en sammenligningsgruppe. VI brukte CIE9 koder for 386 abdominal og bekken kirurgi prosedyrer beskrevet AV AHRQ i sine tekniske spesifikasjoner.10 alderen ble stratifisert i følgende grupper: 18-34, 35-44, 45-54, 55-64, 65-74, 75-84 85 år eller over. En betydelig gruppe av komorbiditeter ble identifisert (vist I Tabell 1) ved HJELP AV CIE9 koder foreslått Av Quan et al.12 CIE9-kodene ble brukt til å definere lidelser forårsaket av misbruk av alkohol, tobakk og annen rusmiddelavhengighet.13
Egenskaper Hos Pasienter Med Og Uten Postoperativ Dehiscens Av Abdominal Sår.
| Variabler | med postoperativ dehiscens av abdominale sår (n=2294) | Uten postoperativ dehiscens av abdominale sår (n=321600) | P |
|---|---|---|---|
| Antall ( % ) | Antall (%) | ||
| Kjønn | |||
| Kvinner | 734 (32.0) | 150284 (46.7) | |
| Menn | 1560 (68.0) | 171316 (53.3) | |
| alder (år), gjennomsnitt (95% KI) | 67.7 (67.1–68.2) | 59.6 (59.5–59.7) | |
| Alkoholrelatert lidelse | 177 (7.7) | 14524 (4.5) | |
| Tobakksrelatert lidelse | 561 (24.4) | 53486 (16.6) | |
| Lidelse relatert til andre legemidler | 24 (1.0) | 2126 (0.7) | .0236 |
| type operasjon: haster vs programmert | 1218 (53.1) | 117737 (36.6) | |
| Komorbiditeter | |||
| Fedme | 144 (6.3) | 16939 (5.3) | .0310 |
| Hypertensjon uten komplikasjoner | 760 (33.1) | 92708 (28.8) | |
| Hypertensjon med komplikasjoner | 83 (3.6) | 7195 (2.2) | |
| Heart arrhythmias | 316 (13.8) | 23992 (7.5) | |
| Pulmonary circulation disorders | 35 (1.5) | 1982 (0.6) | |
| Valvulopathies | 62 (2.7) | 7191 (2.2) | .1322 |
| Deficit anaemia | 36 (1.6) | 4673 (1.4) | .6430 |
| Posthemorrhagic anaemia | 16 (0.7) | 2187 (0.7) | .9194 |
| Hydroelectrolytic disorders | 81 (3.5) | 3937 (1.2) | |
| Weight loss | 47 (2.0) | 3094 (1.0) | |
| Hypothyroidism | 58 (2.5) | 8801 (2.7) | .5422 |
| Coagulopathy | 51 (2.2) | 4261 (1.3) | .0002 |
| Previous myocardial infarction | 64 (2.8) | 5549 (1.7) | .0001 |
| Hjertesvikt | 161 (7.0) | 7411 (2.3) | |
| Cerebrovaskulær sykdom | 40 (1.7) | 3740 (1.2) | .0099 |
| Demens | 26 (1.1) | 2012 (0.6) | .0022 |
| Kronisk lungesykdom | 398 (17.3) | 25327 (7.9) | |
| Revmatisk sykdom | 19 (0.8) | 2255 (0.7) | .4677 |
| Magesår | 57 (2.5) | 5690 (1.8) | .0097 |
| Mild hepatopati | 60 (2.6) | 7857 (2.4) | .5941 |
| Diabetes Uten kroniske komplikasjoner | 272 (11.9) | 36843 (11.5) | .5481 |
| Diabetes med kroniske komplikasjoner | 27 (1.2) | 2635 (0.8) | .0587 |
| Hemiplegi eller paraplegi | 6 (0.3) | 662 (0.2) | .5579 |
| Nyresykdom | 57 (2.5) | 2954 (0.9) | |
| Moderat eller alvorlig hepatopati | 28 (1.2) | 3105 (1.0) | .2135 |
| Kreft, leukemi eller lymfom | 1040 (45.3) | 98175 (30.5) | |
| Metastatisk kreft | 374 (16.3) | 33869 (10.5) | |
Dataanalyse
hovedformålet var å beregne risikoen for PWD hos pasienter med abdominal kirurgi. Sekundære formål var å bestemme dødelighet, oppholdets varighet og sykehuskostnader hos pasienter med og uten den komplikasjonen. Vi beregnet kostnader ved hjelp av spesifikke sykehuskostnader for HVER GRD stratifisert i henhold til gruppen av sykehus, basert på estimatene publisert Av Helsedepartementet for årene 2008-2010.11
det Ble gjennomført en uvariert analyse for å analysere sammenhengen MELLOM PWD og alder, kjønn, type opptak (haster vs planlagt), avhengighetsforstyrrelser og komorbiditeter. Deretter ble multivariate modeller utarbeidet ved hjelp av analysen av ubetinget logistisk regresjon for å bestemme sammenhengen mellom disse variablene på forekomsten AV PWD, og det ble bestemt at statistisk signifikans var
Resultateregenskaper Hos Pasientene
totalt 323894 pasienter behandlet med abdominal kirurgi ble identifisert, hvorav 2294 (0,71%) presenterte PWD. Egenskapene til pasienter med OG uten DPOA er oppført i Tabell 1. Pasienter med PWD var eldre (gjennomsnittsalder på 67,7 år), hovedsakelig menn (68%), med høyere hasteinnlegg (53,1%) og med høyere forekomst av avhengighet, spesielt tobakk (24,4%) og alkohol (7,7%). Det var også en høyere prevalens i mange av de studerte komorbiditetene.
en analyse av fordelingen AV forekomsten AV PWD (ved 1000) i henhold til aldersgrupper og kjønn er vist I Fig. 1, var vi kan se at prevalensen økte med alderen i begge kjønn, men fra 35 år og fremover var det en høyere prevalens blant menn.
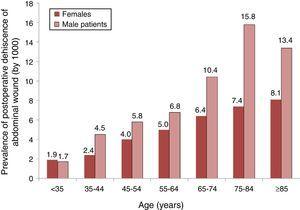
Prevalens av postoperativ dehiscens av abdominale sår hos pasienter med abdominal kirurgi og deres fordeling etter grupper av alder og kjønn. Priser ved 1000. Eksempel på 87 spanske sykehus, 2008-2010.
Risiko For Postoperativ Dehiscens Av Abdominal Sår Eller Arr
Tabell 2 viser resultatene av den multivariate analysen, og vi kan se at risikofaktorene fortsatt er alder, mannlig kjønn, akutt opptak vs planlagt opptak, alkoholmisbruksforstyrrelser, misbruk av tobakk og annen rusmiddelavhengighet, fedme, opptak med hydroelektrolytiske lidelser, arytmier, kongestiv hjertesykdom, nyresykdom og kreft.
Logistisk Regresjonsmodell For Postoperativ Dehiscens Av Abdominale Sår Hos Pasienter Med Abdominal Kirurgi hos Pasienter 18 År Eller Eldre Som Oppfyller Inklusjons – Og Eksklusjonskriteriene FOR AHRQ.
| Risikofaktorer | Justert odds ratio | 95% konfidensintervall | P |
|---|---|---|---|
| Aldersgrupper i år (sammenligningsgruppe 18-34 år, og grupper på 35-44, 45-54, 55-64, 65-74, 75-84 og 85 år eller eldre) | 1.25 | 1.22–1.29 | |
| Mann | 1.54 | 1.40–1.69 | |
| Haster opptak vs programmert opptak | 2.04 | 1.87–2.23 | |
| Alkoholmisbruk-relaterte lidelser | 1.19 | 1.03–1.34 | .001 |
| Tobakk misbruk-relaterte lidelser | 1.26 | 1.14–1.40 | |
| Lidelser forårsaket av andre rusmiddelavhengighet | 1.56 | 1.04–2.35 | .032 |
| Fedme | 1.49 | 1.26–1.77 | |
| Hydroelektrolytiske lidelser | 1.63 | 1.30–2.05 | |
| Hjertesvikt | 1.71 | 1.44–2.03 | |
| Kronisk lungesykdom | 1.63 | 1.45–1.82 | |
| Nyresykdom | 1.27 | 1.11–1.45 | |
| Kreft, leukemi eller lymfom | 1.31 | 1.25–1.37 |
Henførbar Dødelighet, Forlengelse Av Opphold Og Overskuddskostnader
fordelingen av dødelighet blant PASIENTER med PWD etter alder og kjønn er vist I Fig. 2, hvor vi kan se en progressiv økning i dødeligheten, spesielt blant menn. Gruppen med høyest dødelighet var menn 85 år eller eldre MED PWD, som hadde en dødelighet på 38,0%.
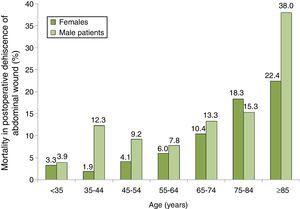
Dødelighet av 100 blant pasienter med postoperativ dehiscens av abdominal sår etter grupper av alder og kjønn. Eksempel på 87 spanske sykehus, 2008-2010.
den multivariate analysen av kovarians, som inkluderte alder, kjønn, sykehusgruppe, type opptak og all avhengighet og komorbiditeter nevnt ovenfor, er vist i Tabell 3, og viste at blant pasienter med abdominal kirurgi hadde DE MED PWD et ekstraordinært overskudd av dødelighet, med en justert rate på 4.0% blant de som ikke hadde PWD og 8.3% blant de som gjorde: det vil si et 2.1: 1-forhold. Pasienter med PWD hadde en gjennomsnittlig oppholdstid på 15,6 dager og et overskudd på 14327 euro per utslipp.
Overskudd Av Dødelighet, Forlengelse Av Opphold og Tilleggskostnader Forårsaket Av Abdominal Postoperativ Dehiscens Hos Pasienter Med Abdominal Kirurgi. Verdier Justert Til Multivariat Analyse Av Kovarians.
| Pasienter uten PWD | Pasienter MED PWD | |||
|---|---|---|---|---|
| Justert estimat (95% KI) | P | Justert estimat (95% KI) | P | |
| Dødelighet på sykehus % | 4.0 (4.0–4.1) | 8.3 (7.6–9.0) | ||
| Overflødig dødelighet i % blant pasienter MED PWD | 107.5 (90.0–120.0) | |||
| oppholdets Varighet i dager | 12.0 (11.9–12.0) | 27.6 (27.1–28.2) | ||
| Varighet av opphold i dager hos pasienter MED PWD | 15.6 (15.2–16.2) | |||
| kostnader ved utskrivning, i euro | 11617 (11567-11667) | 25944 (25350-26538) | ||
| Tilleggskostnader i euro blant pasienter MED PWD | 14327 (13783-14871) | |||
Diskusjon
i flere studier ble risikofaktorene for PWD analysert,1-4, 8 prediktive modeller er utarbeidet og validert,2, 5-7 og deres innvirkning på postoperativ dødelighet har blitt studert.3-9 i Spania har gode vitenskapelige artikler blitt publisert om forekomst, risikofaktorer, validering av prediktive modeller og dødelighet av denne postkirurgiske komplikasjonen.4,7,8
vi ble overrasket over mangelen på studier av denne komplikasjonen som sikkerhetsmarkør FOR AHRQ for pasienten. I USA har DET vist seg AT pwd-markøren har en utmerket positiv prediktiv verdi14 og bruken er anbefalt som et verktøy for å måle overholdelse av sikkerhetsreglene for kirurgiske pasienter.14,15 vi fant også et fravær av analyse på virkningen av denne markøren i overskytende dødelighet, forlengelse av opphold og relaterte tilleggskostnader.
vi har begrenset analysen til variablene som gjelder ved opptak av pasienten. Våre resultater blir med mange andre på viktigheten av alder, kjønn, type opptak, avhengighet og flere comorbiditeter som risikofaktorer for denne komplikasjonen. I tilfelle av alkoholmisbruk lidelser, våre resultater matche de av studier utført I Spania og andre land som er nevnt ovenfor, rettferdiggjort av virkningen av etanol på immunstatus for den kirurgiske pasienten.16,17 Resultater samsvarer også med spørsmål knyttet til bruk av tobakk, knyttet til den høyeste frekvensen av postkirurgiske bivirkninger.18,19 andre risikofaktorer som fedme, dehydrering og kronisk hjerte -, lunge -, nyre-og onkologiske sykdommer har blitt mye beskrevet i vurderingene av denne komplikasjonen,2, 3 og i studiene publisert I Spania.4,7,8
våre resultater indikerer at denne komplikasjonen har en overveldende innvirkning på sykehusdødeligheten, med et overskudd av dødelighet på 107,5%, en unødig forlengelse av oppholdet på 15,6 dager og en ekstra kostnad på 14327 euro.
vår studie har flere begrensninger. Dataene vi har brukt er utelukkende de som er angitt I CMBD, og ble ikke supplert med tilleggsdata om pasientene. Under hele studien har vi brukt definisjoner av avhengighetslidelser, PWD og komorbiditeter som tildelt av leger i hvert senter, og kodifisert og inngått databasen av kodere. En annen begrensning er det potensielle tapet av informasjon på grunn av at ikke alle dataene som er nødvendige for kodere å fylle ut disse kodene eller på grunn av variabilitet i tolkningen av kodere, vises på pasientens medisinske historie. De strenge inklusjons-og eksklusjonskriteriene for denne markøren FOR AHRQ eliminerer alle pasienter med opphold på mindre enn 2 dager, de med immunsuppresjon og obstetriske pasienter, noe som kan påvirke sammenligninger med andre serier.
Databaser SOM CMBD har også klare fordeler. De innsamlede dataene registreres vanligvis i alle sykehusutslipp, og ved å inkludere alle tilfeller gir de ganske nøyaktige estimater av forekomst, prevalens, komorbiditeter og dødelighet av sykdommer assistert på sykehus.20,21 disse dataene kan analyseres i ettertid, i motsetning til andre design som krevde innsamling av prospektiv informasjon. Datainnsamling i lange perioder og med et stort antall pasienter, som i denne studien, kan gjøres relativt raskt og enkelt, og da dataene systematisk samles inn, er kostnadsreduksjonen betydelig. I disse studiene kan det være mindre seleksjonsforskjeller, som de som skyldes at pasienter eller deres juridiske representanter nekter å signere samtykke og delta i studien.
Gitt utvalgets størrelse og mangfoldet av sykehus, kan disse resultatene generaliseres og er ikke begrenset til pasienter innlagt på ett eller noen få sykehussentre. Tilgjengeligheten av kostnader for HVER GRD stratifisert av gruppene av sykehus og for hvert år gjør beregning av kostnadsoverskridelser for PWD enklere. Så vidt vi vet, er dette den første studien som beregner overskudd av dødelighet, forlengelse av opphold og overskudd av kostnader som kan tilskrives PWD som kontrollerer et betydelig antall variabler ved opptak.
basert på resultatene kan et stort antall forebyggende tiltak utledes, og ikke bare de som er orientert om betydningen av en riktig kirurgisk teknikk22 (inkludert forebygging av infeksjoner23), men også andre som er svært viktige i preoperativ perioden, for eksempel kontroll av vekt og pasientens ernæringsstatus, og avholdenhet fra tobakk, 24 alkohol25 og andre legemidler, og fra korte råd til overføring til rehabiliteringssentre om nødvendig. Alle disse tiltakene bidrar til en reduksjon i overskudd av dødelighet hos disse pasientene, for å forbedre livskvaliteten etter utslipp (redusere byrden av problemer som pasienter og deres familier har), og for å effektivisere bruken av helseressurser.
Finansiering
denne studien ble finansiert ved hjelp av: (a) Tilskudd til finansiering Av Biomedisinsk Forskning og Helsevitenskap I Andalucí for året 2013. Helse-Og Sosialavdelingen I Styret I Andalucí (PI−0271-2013), og (b) Statlig Avdeling For Den Nasjonale Narkotikaplanen (Aid 2009i017, Prosjekt G41825811).
Interessekonflikter
forfatterne erklærer at det ikke er noen interessekonflikter.